Цитология шейки матки кольпит
Содержание
Кольпит: диагностика и лечение | Университетская клиника
Острый и хронический вагинит (кольпит) – воспалительные процессы во влагалище, вызванные инфекционными и неинфекционными факторами. Заболевание очень распространено – в течение жизни с ним встречается практически каждая женщина.
Согласно Международной классификации болезней МКБ-10, острая форма заболевания имеет код N76, а хроническая – N76.1. Возрастному атрофическому типу болезни присвоен код по МКБ-10 N95.2.
Причины и типы кольпитов
- Инфицирование ЗППП. При заражении половыми инфекциями возникает один из специфических вагинальных кольпитов – гонококковый, трихомонадный, хламидийный, сифилитический, микоплазменный, уреаплазменный. Такая форма болезни в гинекологии называется специфической.
- Поражение слизистой половых путей возбудителем туберкулеза. Этот тип кольпита также относится к специфическим.
- Разрастание условно-патогенной микрофлоры, которое может развиться после приёма антибиотиков и некоторых других препаратов, а также при снижении иммунитета.
В последнем случае бактерии, обычно существующие в половых путях в небольшом количестве, многократно увеличивают численность, приводя к развитию неспецифического кольпита:
- бактериального, вызванного микробами гарднереллой, стафилококком, стрептококком, кишечной и синегнойной палочкой;
- кандидозного (дрожжевого), возникающего из-за поражения слизистой оболочки грибками молочницы.
Встречаются смешанные формы болезни, вызываемые несколькими микроорганизмами. Если при этом присутствует один из возбудителей половой инфекции, такой кольпит считается специфическим.
Все бактериальные варианты болезни делятся на две категории:
- Первичные, при которых микроорганизмы сразу начинают размножаться в половых путях.
- Вторичные, вызванные распространением инфекции снизу со стороны вульвы или сверху со стороны матки и придатков.
Существуют и неинфекционные кольпиты:
- Эндокринный, вызванный нарушением обмена веществ. Заболевание возникает на фоне ожирения, сахарного диабета, снижения функции яичников. Воспалительный процесс может развиться при длительном использовании лекарств, содержащих гормоны.
- Аллергический, вызванный реакцией на препараты, вводимые в половые пути, смазку презервативов, компоненты гигиенических тампонов.
- Химический и механический, возникающие на фоне спринцеваний и других процедур.
- Атрофический, развивающийся из-за возрастных изменений слизистой половых путей. Эта форма заболевания встречается у женщин в предклимактерическом и климактерическом возрастном периоде – после 50-60 лет. Гормональные сбои могут привести к возникновению недуга и в более раннем возрасте.
Фото кольпита
Классификация кольпитов
- Острые, длящиеся менее месяца и характеризующиеся явными воспалительными симптомами.
- Подострые, продолжающиеся около 3 месяцев, не имеющие столь выраженных признаков воспаления.
- Хронические, длящиеся более полугода.
- Скрытые и вялотекущие, которые могут протекать практически бессимптомно.
- Рецидивирующие, характеризующиеся чередованием периодов обострения, когда у женщины имеются острые симптомы болезни, и ремиссий, при которых заболевание себя не проявляет.
- Послеродовые, возникающие в послеродовом периоде.
- Послеабортные, развивающиеся после прерывания беременности.
- Послеоперационные, являющиеся осложнением гинекологических операций.
- Катаральные, сопровождающиеся воспалением слизистой, которая становится красной и отечной.
- Зернистые, при которых на воспаленной отечной слизистой образуются утолщения в виде сосочков. Заболевание возникает как осложнение катарального кольпита.
- Серозные, при которых на слизистой половых путей появляется беловатый налет.
- Гнойные, сопровождающиеся гнойными выделениями. Часто возникают при половых инфекциях.
- Гангренозные, при которых происходит омертвение тканей. Развиваются на фоне тяжелых инфекций и повреждений слизистой химическими веществами. Очень часто заканчиваются появлением рубцов и сужением влагалища.
- Газообразующие – редкая форма заболевания, вызванная микробами, выделяющими газ. На слизистой возникают желтоватые пузырьки, наполненные газообразным содержимым.
Кольпит при молочнице
Развитие болезни провоцируют:
- Нарушение правил гигиены, способствующие проникновению микроорганизмов в половые пути.
- Злоупотребление гигиеническими процедурами. Особенно опасны чрезмерные бесконтрольные спринцевания, губящие здоровую микрофлору.
- Старые травмы промежности, заросшие с образованием грубых рубцов.
- Снижение иммунитета.
- Нарушение микрофлоры. У здоровой женщины развитию кольпита препятствует здоровая флора – палочки Дедерлейна, выделяющие перекись водорода и убивающие болезнетворных микробов. При длительном употреблении антибиотиков, гормональных препаратов и некоторых сопутствующих заболеваниях эти микроорганизмы погибают. В результате возникает дисбиоз (дисбактериоз) влагалища, сопровождающийся воспалением его тканей.
- Пожилой возраст. С годами у женщин снижается выработка гормона эстрогена и ухудшается иммунитет. Это способствует развитию болезни.
- Нарушение анатомии половых органов – опущение матки и влагалища.
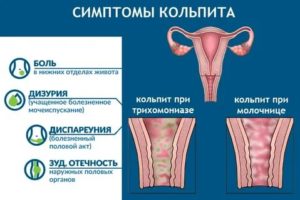
Симптомы кольпита
Симптомы кольпита
У женщины, страдающей этим заболеванием, отмечаются признаки воспаления половых путей – дискомфорт, зуд и жжение. Возникают обильные слизистые, гнойные, кровянистые выделения, которые могут иметь неприятный запах.
Раздражение такими выделениями приводит к воспалению вульвы – вульвиту. Появляются дискомфортные ощущения в области наружных половых органов, усиливающиеся при сидении, перегреве, ношении синтетического белья.
Наблюдается боль при интимной близости, вызванная воспалением слизистой. При остро выраженном кольпите могут появляться кровянистые выделения после половых контактов.
При распространении инфекции вверх по половым путям к симптомам добавляется боль в нижней части живота.Переход воспаления на мочеиспускательный канал и мочевой пузырь приводит к возникновению уретрита и цистита. У женщины появляются резь во время мочеиспускания, учащённые позывы в туалет, примеси крови и гноя в урине.
Кольпит при беременности
Заболевание вызывает серьезную угрозу при вынашивании. Микробы, проникнув в матку, приводят к внутриутробному заражению плода и выкидышу. Инфекции могут нарушить закладку органов и тканей будущего ребёнка, вызвав врождённые аномалии развития.
На последнем триместре беременности кольпит приводит к инфекционно-токсическому шоку. Это состояние вызывается отравлением организма ядами и токсинами, вырабатываемыми болезнетворными микроорганизмами. Такое осложнение крайне опасно для мамы и малыша.
Микробы, провоцирующие кольпит, могут заражать малыша в родах, поражая кожу, слизистые и глаза. Чтобы не допустить таких последствий при кольпите, вызванном наиболее опасными ЗППП, родоразрешение проводится с помощью кесарева сечения.
Из-за опасности этой болезни от нее желательно избавиться до зачатия. Для лечения кольпита, возникшего в период беременности, применяются препараты, не оказывающие отрицательного влияния на развитие ребенка.
Лечение кольпита
Диагностика
Заболевание выявляется при гинекологическом осмотре. Врач видит воспалённую слизистую половых путей, которая может быть покрыта язвочками, мелкими кровоизлияниями и пленками. При хронической форме болезни симптомы могут быть слабовыраженными или вообще отсутствовать.
Для детального осмотра шейки матки, которая часто поражается вместе со слизистой влагалища, назначается кольпоскопия. Во время процедуры могут обнаружиться воспаление шейки – цервицит, эрозии шейки матки и другие патологии.
Для выяснения причины кольпита берутся мазки на флору, в которых выявляются микроорганизмы, вызывающие воспалительный процесс. Исследуются образцы, взятые из цервикального канала шейки матки, влагалища и уретры. Проводится исследование чувствительности выявленных микроорганизмов к антибактериальным средствам. Это обследование показывает, какие лекарства можно назначить больной при кольпите.
Наиболее полную информацию обо всей патогенной флоре можно получить, сдав анализ Фемофлор. Этот метод выявляет даже микроорганизмы, которые невозможно или сложно обнаружить с помощью обычного мазка.
Для исключения воспалительных процессов в малом тазу проводится УЗИ матки, показывающее воспаление матки, придатков, мочевого пузыря.При подозрении на кольпит, вызванный гормональными проблемами, сдаётся кровь на гормоны.
Только после полноценной диагностики врач сможет определить, как вылечить кольпит у пациентки.
Лечение кольпита
Для лечения болезни применяются общие и местные методы. Лечебные процедуры подбираются исходя из типа болезни и наличия сопутствующих недугов.
Для борьбы с патогенной флорой назначаются антибактериальные препараты, подобранные по результатам анализа на чувствительность флоры. При трихомонадном, гонорейном, хламидийном и других кольпитах, вызванных ЗППП, показаны антимикробные и противотрихомонадные препараты в свечах, вагинальных таблетках, эмульсиях, растворах. При обнаружении половых инфекций нужно лечиться обоим партнерам.
Для улучшения состояния организма показаны общеукрепляющие и иммуностимулирующие препараты.
Для лечения атрофического кольпита назначают местные препараты в свечах, гелях, мазях. Эффективны средства, содержащие гормоны эстрогены и гормоноподобные растительные вещества – фитоэстрогены. Их применение убирает зуд, сухость, жжение слизистой.
Препараты, нормализующие гормональный фон, могут назначаться и внутрь. Это лечение не только устранит проявления возрастного кольпита, но и избавит от симптомов климакса.
На время лечения исключаются острые и пряные блюда, а также алкоголь. До исчезновения симптомов можно отказаться от интимных контактов. После окончания лечения проводится повторное обследование со взятием анализов, позволяющее убедиться в избавлении от заболевания.
Можно ли вылечить кольпит в домашних условиях
Всё зависит от типа заболевания и его тяжести. Легкую форму кольпита, вызванную раздражением или другими неинфекционными причинами, можно лечить вагинальными тампонами с рыбьим жиром или облепиховым маслом. Масляные аппликации широко используются при народном лечении атрофического кольпита.
Помогают спринцевания настоем ромашки, чистотела, зверобоя, календулы. Воспаление неплохо снимает слабый содовый раствор. Положительный эффект дает отвар сушеницы болотной. Траву также измельчают, смешивая со сливочным маслом и мёдом и вводя в половые пути.
От кольпита, вызванного болезнетворными микроорганизмами, избавиться в домашних условиях народными методами не удастся. На фоне самолечения у женщины возникнут тяжелые последствия – воспаление слизистой матки (эндометрит), яичников и придатков (аднексит). Воспалительный процесс может перейти на уретру, мочевой пузырь и почки.
Поэтому при подозрении на это заболевание нужно лечиться у врача после предварительного обследования. Только так можно избавиться от болезни и не нанести вред организму.В Университетской клинике помогут выявить причины кольпита и провести лечение максимально эффективным способом. Здесь имеется необходимое диагностическое оборудование и работают врачи-гинекологи, владеющие передовыми лечебными технологиями.
ссылкой:
Источник: https://unclinic.ru/kolpit-diagnostika-i-lechenie/
Цитограмма кольпита
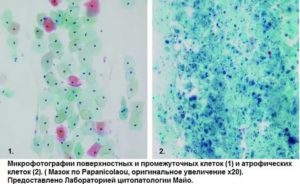
Цитограмма кольпита – это один из методов обследования слизистой оболочки влагалища при ее воспалении. Процедура проходит в лабораторных условиях, используется биоматерил, взятый из пораженного влагалища.
Для чего нужна цитограмма кольпита?
Это информативный метод, помогающий определить:
- количество отторгающихся клеток эпителия в процентах;
- изменения, которые происходят с эпителием;
- ороговение эпителиальных клеток.
Цитология кольпита важна для определения сопутствующих заболеваний. На данный момент при заборе материала для мазка, часто предлагают сделать и цитологическое обследование.
Это необходимая мера для профилактики раковых заболеваний шейки матки.
С помощью этой процедуры определяется не только кольпит, цитология также информирует о развитии цервицита и воспалительных процессов в других отделах половой системы женщины.
Процедура анализа цитология кольпита
Цитограмму проводят по одному алгоритму действий:
- Забор биоматериала для анализа. Исследование имеет определенные ограничения, которые мы рассмотрим ниже.
- Биологический материал помещают на стекле для анализа.
- На поверхности стекла биоматериал обрабатывается определенными медицинскими средствами, чтобы сохранить структуру клеток такой, какая она была первоначально.
- Затем применяют смесь Никифорова, тем самым летки закрепляются.
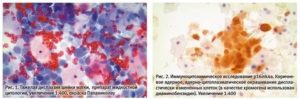
- Непосредственно сама классификация болезни происходит по методу Папаниколау (окрашивание клеток) или производится ПАП-тест.
Затем определяется кольпит в цитологии или другие сопутствующие патологические изменения в эпителии.
Классификация кольпит в цитологии, результаты
Кольпит при цитологии определить не трудно по характеру измененных клеток. Определяет этот характер и классификацию изменения врач-цитолог. Основной классификацией является разделение клеточной структуры и характера изменений по методу Папаниколау:
- Первый класс – нормальное состояние клеток.
- Второй класс – доброкачественная атипия клеток.
- Третий класс – дисплазия.
- Четвертый класс – подозрение на рак, клетки перерождаются.
- Пятый класс – рак.
Цитологическое исследование: кольпит, эрозия шейки матки и другие патологии, имеют конкретные названия в общей классификации обследования клеток. Но в последние годы более широким стал спектр патологий шейки матки и влагалища. Появились новые названия промежуточных стадий болезней.
Например, цитограмма соответствует атрофическому кольпиту, что это значит? По известной всем классификации это могут быть доброкачественные изменения клеток (атрофия). В новой классификации (разработка г.Бетесда, США) эту болезнь могут обозначать такие результаты цитограммы, как:
- эпителий слизистой оболочки с геперкератозом (утолщение рогового слоя эпидермиса);
- эпителий с паракератозом (ороговение слизистой шейки матки);
- эпителий с дискератозом (ороговение, по внешнему виду слизистая похожа на кожный покров);
- резервноклеточная гиперплазия (разрастание количества резервных клеток, выстилающих шейку матки);
- плоскоклеточная метаплазия (эпителиальные клетки цилиндрические могут перерождаться в плоскоклеточный эпителий, и наоборот);
- плоскоклеточная метаплазия с атипией (состояние предрака).
Такая развернутая характеристика относится только к атрофическому кольпиту. Другие заболевания влагалища, воспаления слизистой из-за действия разных возбудителей, в новой классификации уже дополняются, описываются подробнее.
Новой является трактовка патологических изменений под названием клетки плоского эпителия с атипией неясного генеза.
Если цитологический кольпит дополняется такой формулировкой, то, кроме лечения воспаления, необходимо еще дополнительное обследование женской репродуктивной системы.
Когда женщина получает результат: цитограмма соответствует кольпиту, предпочтительна санация, это означает обязательное обеззараживание полости влагалища.
Часто санацию проводят перед родами, так как существует риск заражения ребенка, осложнений в родах, сложностей в послеродовой период.
Санация предполагает использование растворов, препаратов разных форм выпуска для полной очистки влагалища от патогенных микроорганизмов.
Чтобы понять, что у врача есть подозрение на онкологию после обследования эпителиальных клеток, результаты должны показывать серьезные изменения структуры выстилающего слоя.
Онкоцитология при кольпите будет сопровождаться такими результатами: изменения соответствуют слабой дисплазии с признаками папилломавирусной инфекции (перерождение после кондилом), тяжелая дисплазия – возможны распространения раковых клеток, изменения подозрительны по присутствию внутриэпителиального рака, плоскоклеточный рак (с ороговением, из мелких клеток). По этим результатам врач дает оценку патологическому процессу перерождения клеток.
Цитологическое исследование при кольпите
Проведение этой процедуры относится к стандартным гинекологическим вмешательствам. Для ее проведения необходимо использовать специальный шпатель, чтобы правильно соскаблить ткань. Часто место для соскабливания – предлобковая часть влагалища.
Анализ цитологический на кольпит: ограничения
Перед проведением процедуры нельзя делать:
- спринцевание;
- принимать гормональные препараты для контрацепции;
- осмотр гинеколога;
- половые контакты не позже 48 часов перед процедурой;
- проводить обследование при сильном воспалительном процессе.
Если обнаружены раковые клетки, следует немедленно начать терапию, направленную на их уничтожение, а также при необходимости произвести операцию по удалению раковой опухоли.
Обследование на цитологию должно проводиться при малейшем изменении нормального состояния слизистой оболочки влагалища. Если результаты показали атрофические или морфологический изменения клеток эпителия, необходимо сразу же начинать лечение, чтобы не допустить онкозаболевания.
Источник: https://colpitis-and-pregnancy.ru/czitogramma-kolpita.html
Цитология шейки матки кольпит
Цитограмма кольпита – это один из методов обследования слизистой оболочки влагалища при ее воспалении. Процедура проходит в лабораторных условиях, используется биоматерил, взятый из пораженного влагалища.
Общая информация
Вагиниты, вульвовагиниты и кольпиты встречаются у взрослых женщин, живущих половой жизнью, девственниц, подростков и детей, а также в климактерическом и пожилом возрасте. И вообще женщине иметь красивое и чистое влагалище не так просто. Давайте будем честными. Оно требует намного больше средств, чем большинство других органов.
К сожалению, некоторые из благонамеренных усилий, которые мы вкладываем, чтобы сделать его хорошо выглядящим и здоровым, как то восковая эпиляция глубокого бикини, бритье промежности, «мойка мылом душистым» и т.д. в конечном итоге только все усугубляет и вызывает кольпит.
Причины, воздействуя по-одиночке или совместно, приводят к тому, что появляются нехорошие, порой гнойные выделения из влагалища, значительное раздражение, сыпь, ужасный зуд.
Иногда возникает вопрос «бывает ли кольпит у мужчин и что это такое?». Данная формулировка неверна — у мужчины нет влагалища, соответственно, и его воспаления тоже быть не может. Поэтому, если на эту страницу из поиска попадают представители сильного пола, то это явно происходит по ошибке — ничего относящегося к здоровью (нездоровью) мужских гениталий здесь нет и быть не может!Воспаляться влагалища у девушек могут по таким наиболее частым причинам:
- ЗППП (трихомониаз, молочница, гонорея, мико- уреаплазмоз и др.)
- Эндокринные нарушения (болезни яичников, ожирение, сахарный диабет).
- Гормональные сдвиги в период полового созревания, беременности, менопаузы.
- Неконтролируемое или длительное употребление антибиотиков.
- Плохая интимная гигиена.
- Ослабление иммунитета.
- Травмы слизистой оболочки влагалища.
- Аллергические реакции на что-либо.
- Сосудистые патологии, ухудшающие питание слизистой оболочки.
- Старческая атрофия слизистой вагины.
Следствием этих причин является нарушение естественной микрофлоры — дисбактериоз влагалища, с дальнейшим его заселением нетипичными микроорганизмами, которые и вызывают воспалительную реакцию в половых путях.
Проблемы неизбежны, если количество болезнетворных микроорганизмов, попавших в половые пути слишком велико. Воспаление во влагалище могут вызывать кишечные палочки, стафилококки, гарднереллы, стрептококки. Нарушение состава нормальной микрофлоры влагалища может произойти вследствие вышеперечисленных причин, а также чрезмерной половой активности.
В зависимости от расположения первичного очага инфекции выделяют:
- первичный кольпит — он сразу развивается во влагалище, и
- вторичные кольпиты: • восходящие — инфекция попадает из наружных половых органов, уретры, заднего прохода;
• и нисходящие — при переходе воспаления из полости матки.
В последнее время все чаще встречаются специфические кольпиты, вызванные микоплазмами и хламидиями, которые могут протекать в смешанных формах, нередко — у девушек-девственниц. Если бактериальный вагинит не лечить, возникают осложнения.
Воспаление может распространиться на канал шейки матки, полости и придатки. Следствием восходящей инфекции могут быть эрозия шейки матки, цервицит, эндометрит, в запущенных случаях — спаечный процесс и бесплодие.
Вероятность восхождения инфекции увеличивается при половых сношениях во время менструации.
Признаки заболевания у женщин зависят от причины, вызвавшей воспаление во влагалище. Течение кольпитов может быть острым, подострым, вялотекущим, хроническим, латентным и бессимптомным.
Для всех его форм характерен один важный симптом — это воспалительный характер вагинальных выделений, т.н. «бели». Их характер обусловлен происхождением (трубные, маточные и влагалищные бели жидкие, шеечные — слизистые).
Примесь гноя в выделениях обычно указывает на воспалительный процесс, крови — часто на развитие опухоли.
Источник: https://ginekologiya-urologiya.ru/diagnostika/tsitologiya-shejki-matki-kolpit
Атрофический кольпит — что это и как лечить
Диагноз возрастной атрофический кольпит, который гинекологи еще называют старческим или синельным, часто ставится женщинам, перешагнувшим 50-ти или 60-ти-летний рубеж. То есть тем, у кого уже наступил климакс.
Это период в жизни каждой женщины, который требует особого внимания и бережного отношения. Естественный процесс угасания женской половой системы, тех анатомических образований, которые делают женщину женщиной.
В репродуктивный период яичники женщины выделяют половые гормоны – эстрогены. Именно они отвечают за формирование молочных желез, наружных половых органов и женственность фигуры в период полового созревания. Рецепторы для этих веществ есть практически во всем женском организме. Благодаря этому женщина до наступления климакса защищена от ишемической болезни сердца, инфаркта и инсульта.
Постепенно в яичниках истощаются запасы яйцеклеток (прекращаются менструации), и прекращается образование гормонов. Недостаток эстрогенов вызывает все характерные изменения для климакса.
Возникают дистрофические процессы не только в матке и влагалище, но и в других слизистых оболочках, мочевом пузыре, мышцах тазового дна, коже, костях и сосудах.
Поэтому нередок манифест различных заболеваний именно в период климакса.
Следует различать понятия климактерического периода и менопаузы. Менопауза – это последняя естественная менструация в жизни женщины. Это понятие может применяться в том случае, если менструаций нет на протяжении 12 месяцев.
Менопауза приходится на возраст 45-55 лет, однако встречаются ранние и поздние ее варианты. Период до менопаузы называется пременопауза и характеризуется нерегулярными менструациями и их изменениями (скудные или обильные). Период после менопаузы называют постменопаузой.Он продолжается всю оставшуюся жизнь женщины. Понятие климакса характеризует все перечисленные периоды вместе.
К содержанию
Симптомы атрофического (синельного) кольпита или вагинита
С возрастом появляются такие симптомы, как ощущение сухости во влагалище, нестерпимый зуд и жгучие боли, которые возникают после полового акта или самостоятельно.
Возникновение жалоб наблюдается через 3-5 лет после менопаузы.
Обусловлены они снижением синтеза гликогена в слизистой, снижением числа молочнокислых бактерий и изменением pH среды влагалища с естественной кислой в щелочную.
В этих условиях часто присоединятся микробные агенты, что вызывает воспалительный процесс во влагалище. При частом воспалении формируются рубцы и спайки. В таком случае развивается уретральный синдром.
Если эти явления сопровождаются атрофическими изменениями малых половых губ и склерозированием вульвы, возникает крауроз вульвы. Это состояние проявляется устойчивостью симптомов к гормональной терапии.
В условиях сниженной резистентности микробы (стрепто- и стафилококки, бактерии группы кишечной палочки) колонизируют слизистую и формируется неспецифический кольпит – микробное воспаление влагалища. Кроме микробов, кольпит вызывают различные механические и химические факторы.
Старческий кольпит в острую стадию характеризуется выраженностью жалоб (чувство зуда и жжения, диспареуния — боли при половом акте), а также отделяемым из влагалища серозного или гнойного характера.
Часто поражению влагалища сопутствует поражение слизистых шейки матки или уретры. При осмотре врачом слизистая влагалища отечная, ярко-красного цвета. Отмечается кровоточивость при легком прикосновении. На стенках влагалища имеются гнойные скопления. При тяжелых формах образуются дефекты слизистой – эрозии и язвы. Они обусловлены слущиванием эпителия и обнажением глубжележащих тканей.
Хроническая стадия подразумевает некоторое стихание воспалительного процесса. Основная жалоба в эту фазу – гноетечение из половых путей. Покраснение и отечность так же уменьшаются, а на месте эрозий образуется нежная рубцовая ткань. Формируется грануляционный кольпит.К содержанию
Какие методы позволяют уточнить диагноз?
Для диагностики данной патологии кроме осмотра влагалища используется ряд методов. Для точного определения возбудителя используются методы посева отделяемого из влагалища, мочеиспускательного и цервикального каналов. Важным этапом осмотра является микроскопия мазков из влагалища.
Применяется кольпоскопия — осмотр слизистой через систему линз. Благодаря увеличению картинки в несколько раз врач сможет выявить слабые признаки воспаления и дисплазию, что важно в ранней диагностике опухолей.
Атрофия покровного эпителия шейки матки после 40 лет — нормальной кольпоскопической картиной.
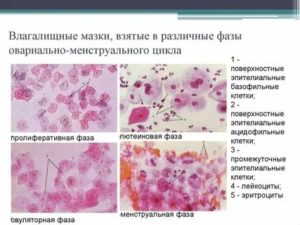
Проводится цитологическое исследование. Оно основано на определении морфологии клеток влагалища. При климаксе часто встречается атрофический тип мазка. Он подразумевает наличие клеток эпителия из различных его слоев с признаками атрофии.
В результатах цитограммы может встретиться и такое понятие как псевдокератоз. Воспалительная инфильтрация свидетельствует об активности процесса.
Такие типы мазка не встречаются у женщин репродуктивного возраста, но могут обнаруживаться в возрасте менее 16 и более 55 лет.
К содержанию
Чем и как лечить воспаление влагалища от инфекций
Лечение атрофического кольпита должно быть всесторонним, проводиться под контролем врача-гинеколога. Терапия направлена на борьбу с инфекционными агентами и сопутствующими заболеваниями, повышение сопротивляемости организма.
Для уменьшения микробной флоры местно назначаются спринцевания растворами антисептиков (Диоксидин, Мирамистин, Бетадин, Хлорфиллипт) 1-2 раза в день. Длительное (более 4 дней) спринцевание мешает восстановлению естественной флоры и кислой среды влагалища, поэтому не рекомендуется.
Антибактериальные средства могут назначаться местно и внутрь. Местно применяются препараты комбинированного действия. Они имеют форму геля, свечей, вагинальных таблеток. Широко применяются препараты: Тержинан, Гиналгин, Неопенотран, Полижинакс.
Это самые эффективные вагинальные свечи. Если выявлена кишечная флора, используют Метронидазол, Орнидазол, Бетадин.Внутрь антибиотики назначаются при выраженном процессе и строго по выявленной в посеве чувствительности выявленных бактерий к антибиотикам.
Применяются эубиотики: Лактобактерин, Биовестин, Вагилак, Бифидумбактерин. Они восстанавливают естественную флору и pH влагалища. Назначают их после курса антибиотиков.
В качестве негормональной профилактики рецидивов назначают периодическое использование свечей с противовоспалительным и регенеративным действием — Депантол и Метилурацил. Интересно, что метилурациловые свечи используются не только в гинекологической практике, но и для лечения геморроя, трещин прямой кишки. В этом случае их используют ректально.
Для заживления трещинок на иссушенных слизисты оболочках половых губ и влагалища используют мазь Пантодерм. В ее состав входит вещество декспантенол, известное многим мамочкам грудным детей с кожными проблемами. Оно входит в популярный крем «Бепантен».
Перечисленные мероприятия облегчат симптомы в любом возрасте. Однако в период климакса основным механизмом развития заболеваний является эстрогенная недостаточность. Именно этот компонент является мишенью для основного лечения – заместительной гормональной терапии (ЗГТ).
Без гормонов надолго избавиться от воспаления половых органов (а нередко они переходят и дальше, на мочевыделительную систему, вызывают циститы и пиелонефриты) не получится. А это уже опасно.
К содержанию
Заместительная гормональная терапия
Многие пациентки на приеме у врача задают такой вопрос: «Меня долгое время мучает сухость во влагалище, из-за которой половой акт стал невозможным. Можно ли восстановить слизистую и возобновить половую жизнь, что это означает? Или уже поздно и надо смириться?»
Ответ прост: бороться с этим недугом можно и нужно. Фармацевтические компании предлагают большой выбор препаратов для лечения эстрогенной недостаточности.
Они способствуют восстановлению нормального эпителия и микрофлоры влагалища, повышают резистентность тканей к инфекции. Но нужно принять тот факт, что излечения за 1 день не произойдет.
Потребуется не менее 2-3 месяцев, прежде чем вы ощутите первые улучшения в своем состоянии.Следует знать, что заместительная гормональная терапия назначается строго по рекомендации врача и только после всестороннего обследования. Необходимо проведение онкоцитологического исследования шейки матки, УЗИ малого таза, маммографии.
Это направлено на выявление новообразований в указанных органах. Назначение гормональных препаратов в случае обнаружения опухоли может привести к ее усиленному росту.
Кроме опухолей исключаются патологии свертывающей системы крови, иначе назначение заместительной терапии чревато развитием тромбозов.
Заместительная гормональная терапия подразделяется на местную и общую. Общая подразумевает под собой назначение гормональных препаратов для принятия внутрь по определенным схемам. Они сразу попадают в кровь, оказывая системный эффект во всем организме. Однако эти средства назначаются строго по показаниям, и необходимость их назначения решается врачом-гинекологом в каждом конкретном случае.
Местная гормональная терапия является единственно верной и наиболее предпочтительной в лечении атрофического кольпита. Применяются препараты натуральных эстрогенов. Они имеют форму крема или свечей.
Это Овестин, Эстриол, Эльвагин, Эстрокад.
Лечение эстрогенами проводится на протяжении многих лет, поскольку отмена в течение 2-3 недель приведет к возврату всех имеющихся до лечения симптомов.
Поскольку препараты достаточно дорогие, а лечение имеет неопределенно долгий срок, терапия проводится по соответствующим схемам. Выделяют фазу интенсивного лечения эстрогенами и фазу поддерживающих доз.
К содержанию
Лечение атрофического кольпита на примере препарата Овестин
- Системное лечение (прием внутрь таблеток). Интенсивная фаза: 4 мг/сут 2 недели, 2 мг/сут 1 неделю, 1 мг/сут 1 неделю. В поддерживающую фазу применение Овестина сокращается до 0,5 мг/сут через день неопределенно долго.
- Местное лечение. Кроме таблеток, Овестин имеет форму крема или свечей.
Интенсивная фаза: 1 доза крема/свеча в сутки 3 недели, затем 1 доза крема/свеча раз в 3 дня 3 недели. Поддерживающая фаза: 1 доза крема/свеча на ночь раз в неделю неопределенно долго.
Важно отметить, что применение Овестина местно наиболее эффективно.
Препарат не всасывается в кровь, а действует на рядом расположенные ткани (слизистую влагалища, уретру, мочевой пузырь). Он лишен многих побочных эффектов, возникающих при приеме гормональных таблеток внутрь. Лечение тем эффективнее, чем раньше начато, и может продолжаться неопределенно долго без ущерба для здоровья. Препарат вводится во влагалище на ночь.
Кроме этого, крем Овестин используют во время полового акта. Важно использовать специальный дозатор для крема во избежание передозировки.
К содержанию
Народные средства для использования в домашних условиях
Они не помогут восстановить нормальную микрофлору влагалища, только немного смягчить симптоматику. Проблема останется, если не провести медикаментозное лечение. Народное подходит только в качестве дополнения или временной меры до посещения гинеколога и получения от него схемы лечения.
Сидячие ванночки с ромашкой
Ванночки с добавлением ромашки — традиционное средство для лечения местного раздражения половых органов. Их практикуют даже при снятии воспаления у младенцев. Ромашка крайне редко вызывает аллергические реакции. Но может привести к сухости слизистой, то есть ухудшить течение атрофического кольпита, если принимать ромашковые ванночки слишком часто и подолгу.
Ромашковые ванны доступны в домашних условиях и просты в приготовлении. 3-4 процедуры достаточно для того, чтобы жжение и отеки стали менее ощутимы. Цветы лекарственной ромашки положительно влияют на нежную микрофлору половых губ, бережно устраняют неприятные ощущения, благодаря антисептическим свойствам.
10 граммов (2 ст. ложки) сухих цветов этого растения необходимо залить 1 литром кипяченой воды и подогревать на пару не менее 10 минут, после чего остудить до 35-38 градусов. Сидячие ванны принимать в течение 20-30 минут. Данный отвар также эффективен в виде спринцевания.
Свечи и тампоны с облепихой
Чтобы приготовить его самостоятельно, нужно 200 граммов (1 стакан) вымытых ягод облепихи передавить в густую кашицу. Получившуюся смесь залить рафинированным подсолнечным маслом и оставить на неделю. В работе использовать стеклянную посуду с плотной крышкой.
Готовым маслом пропитывается марлевый тампон и помещается во влагалище на ночь. Курс лечения — 14 дней.
Альтернативой является использование облепиховых свечей вагинально. Они продаются в аптеках.
Грязевые тампоны и аппликации
Эту процедуру обязательно нужно согласовать с гинекологом, поскольку она имеет ряд противопоказаний. Грязевые тампоны или тубу предварительно слегка подогреть до 38-42 градусов и медленно вводить во влагалище на 30-40 минут. Тампоны советуют сочетать с грязевой аппликацией на поясницу. По истечению времени нужно извлечь грязевые тампоны, а влагалище хорошо промыть минеральной водой.
В качестве лечебного средства обычно используют грязь озера Тамбукан, находящегося в Ставропольском крае. Но возможны и иные варианты. Грязелечение в гинекологии — нетрадиционный способ лечения и профилактики женских болезней.
Ванночки с мать-и-мачехой
100 граммов сушеной травы залить 1 литром кипятка, настоять около часа и принимать сидячие ванны. Ежедневно использовать лишь свежезаваренный настой. Проводить лечение не меньше месяца.
Спринцевания травяным сбором
Ромашка ободранная — 25 г, сухие цветы лесной мальвы — 10 г, высушенная дубовая кора — 10 г, листья шалфея — 15 г. Все ингредиенты смешать, залить 1 литром кипятка и дать настоятся. Готовый настой процедить и использовать в виде ванночек и для спринцевания.
Подводя итоги, хочется отметить, что климакс – это неизбежность, определенный период в жизни женщины. И только от вас зависит, каким он будет. С помощью грамотного врача и специальных средств можно избежать многих неприятностей и продолжать радоваться жизни как раньше.
К содержанию
А на закуску предлагаем вашему внимание видео от уважаемой Елены Малышевой на тему атрофического вагинита.
Источник: https://viskablivanie.ru/atroficheskij-kolpit-chto-eto-i-kak-lechit.html
