Гипермобильная уретра диагностика
Содержание
Транспозиция уретры – показания, подготовка и ход операции
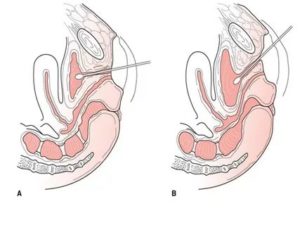
Транспозиция уретры – хирургическое вмешательство, направленное на перемещение дистального отдела уретры с целью снижения рисков инфицирования. Операция широко используется для предотвращения рецидивов хронических воспалительных процессов в области нижних отделов мочевыделительной системы.
Статистические данные
Хронический цистит встречается у 2-8% женщин, что считается достаточно высоким показателем. Главные причины развития воспалительного процесса заключаются в проникновении патогенных бактерий. Фактором риска считается анатомическое строение женского организма и чрезмерная подвижность уретрального отдела.
Хроническая форма цистита сложно поддается медикаментозному лечению. Оптимальный вариант – хирургическое вмешательство по типу транспозиции уретры.
Особенности операции
Хирургическое вмешательство проводится для смещения внешнего прохода в область мочеиспускательного канала. От влагалищного входа она переносится на 1,0-1,5 см. Суть процедуры заключается не только в увеличении расстояния между влагалищем и уретрой, но и в снижении подвижности мочевого пузыря. Для этого используется умеренное растяжение.
Показания к проведению операции:
- Посткоитальный и хронический цистит – разновидность воспалительного процесса, который обостряется после половых актов и проявляется уже через 1-2 дня. В данном случае присутствуют сильные болевые ощущения.
- Гипермобильность уретры – подвижность данного отдела мочеиспускательной системы наблюдается преимущественно во время сексуального контакта и при физических нагрузках. Это приводит к тому, что уретра перемещается в область влагалища. При возвратно-поступательных движениях происходит перенос микрофлоры, что вызывает воспаление.
- Дистопия – унаследованная патология, которая характеризуется низким местоположением мочеиспускательного канала, находящегося почти на фронтальной стенке влагалища. Почти во всех случаях дистопия сопровождается развитием цистита.
Чаще всего заболевания воспалительного характера в области женской мочеполовой системы возникают на фоне бактериального поражения. Инфекционный процесс сопровождается острым болевым синдромом. При отсутствии своевременного лечения существуют большие риски развития серьезных осложнений. Практически во всех случаях наблюдается переход острого воспаления в хроническое.
Противопоказания к операции
Транспозиция мочеиспускательного канала не рекомендована в следующих случаях:
- Острый воспалительный процесс в области влагалища и уретры.
- Вагинальная форма кандидоза.
- Беременность и послеродовый период.
Девушкам транспозиция не проводится, потому что уменьшение подвижности уретры может пагубно сказаться на будущих родах. В данном случае существуют большие риски травмирования мочеиспускательного канала при родовом процессе.
Подготовительные меры
Транспозиция требует проведения предварительных процедур, которые необходимы и перед иными хирургическими вмешательствами.
Назначается предварительная диагностика, в которую входит исследование крови. В обязательном порядке нужно сдать общий и биохимический анализ. Как правило, проводится общее исследование мочи. Пациентка должна сдать анализ крови на гепатит.
Если имеют место сопутствующие заболевания, то в обязательном порядке пациентка направляется на консультацию к профильному врачу. Только специалист может после проведения необходимой диагностики определить выявить возможные противопоказания к проведению хирургического вмешательства.
Ход операции
Для проведения транспозиции уретры пациентка может быть помещена на стационар или же процедура будет выполнена в амбулаторных условиях. При хирургической операции используется общий или местный наркоз, но большинство специалистов склоняются больше к местному обезболиванию.
Проведение хирургического вмешательства:
- После введения наркоза специалист осуществляет катетеризацию мочеполовой системы для крепления мочеприемника.
- Проводится сечение и подгон наружного уретрального прохода вверх и фиксация при помощи специальных швов на 1,0-1,5 см выше влагалища. Это позволяет удлинить и ужать мочеиспускательный канал.
- Во влагалищную область вводят ватный тампон, который заранее пропитывают раствором с антисептическими свойствами, что предотвращает развитие воспалительного процесса и загноений.
Для исключения контакта раны с мочой, катетер не удаляют на протяжении 7 суток. При использовании местного обезболивания пациентка может отправляться домой после процедуры уже спустя 2-3 часа. Если вводилась внутривенная анестезия, то возникает необходимость во врачебном наблюдении до следующего утра.
Источник: https://pro2pochki.ru/mochevoj-puzyr/uretra/transpozitsiya-uretry
Узи уретры: что показывает и как проводится исследование — Сайт о современных методах диагностики заболеваний

30.12.2019
Ультразвуковые обследования широко применяются при диагностике заболеваний органов мочевыделительной системы. Читайте далее в статье, как выполняется УЗИ уретры, показания к его проведению и какие патологии выявляет уретросонография.
Что такое уретра
Уретра – это мочеиспускательный канал. Это часть нижних отделов мочевыводящей системы. Основная функция – выведение мочи из мочевого пузыря во внешнюю среду. У мужчин мочеиспускательный канал участвует в выбросе спермы в процессе эякуляции, то есть он выполняет не только в мочевыводящую, но и в репродуктивную функцию.
Показания и противопоказания к назначению исследования
Ультразвуковое обследование мочеиспускательного канала назначает уролог, нефролог, онколог. Уретросонографию рекомендуется выполнять при возникновении следующих симптомов:
- боли в нижних отделах живота и паховой области;
- учащенное мочеиспускание;
- боль, возникающая при выделении мочи;
- затруднение мочеиспускания;
- необходимость натуживания при выведении мочи;
- повышенная мутность мочи, появление в ней крови, гноя, бактерий;
- боли и зуд, возникающие непосредственно в мочеиспускательном канале.
Проведение ультразвукового обследования уретры позволяет уточнить диагноз и назначить специфическое лечение при следующих патологических состояниях:
- инородные тела мочеиспускательного канала;
- опухолевые образования уретры;
- склеротические процессы в мочевом пузыре;
- аномальное расширение и сужение мочеиспускательного канала;
- хронический и острый цистит;
- гидронефроз;
- мочекаменная болезнь;
- патологические каналы между мочевыми путями и кишечником – кишечно-уретральные свищи;
- переломы и ушибы таза.
У женщин ультразвуковое обследование мочеиспускательного канала назначается при непроизвольном мочеиспускании и возрастном недержании мочи – частой патологии, встречающейся после 45 лет. Этот метод позволяет провести дифференциальную диагностику заболевания.
У мужчин соноуретрография незаменима при аллергии на йодсодержащие рентгеноконтрастные средства, введение которых необходимо для выполнения урографии.
Большое достоинство ультразвуковой диагностики – узкий спектр противопоказаний к ее проведению.Инвазивная сонография уретры, проводимая с введением УЗИ-датчика, не выполняется при наличии воспалительных процессов любой этиологии в мочеиспускательном канале, а также если с момента операции на уретре прошло менее 12 месяцев.
Относительным противопоказанием к ультразвуковой диагностике является повреждение кожи полового члена и промежности, так как это затруднит нанесение контактного геля и перемещение датчика.
Суть процедуры и виды обследования
Выделяют следующие виды обследования.
- Неинвазивная уретросонография. Выполняется через кожу. Датчик аппарата располагается в промежности, а также на поверхности полового члена. Наиболее широко используемая методика.
- Интервенционная уретросонография. Проводится путем введения специальных датчиков в естественные отверстия. Различают трансректальную, трансвагинальную, интрауретральную сонографию.
Помимо этого, выделяют восходящую (ретроградную) и нисходящую микционную уретросонографию. Микционное ультразвуковое обследование проводится в момент мочеиспускания.
Особенности подготовки
Специальных процедур перед УЗИ уретры у женщин не требуется, достаточно обычных гигиенических процедур.
Мужчинам помимо гигиенических процедур необходимо прийти на УЗИ с наполненным мочевым пузырем. За 1–2 часа до обследования нужно выпить примерно 1 л жидкости.
Из-за особенностей строения мочеиспускательного канала у мужчин, сонография выполняется после введения в уретру специального контрастного вещества, которое вытесняет воздух и позволяет добиться качественной визуализации анатомических структур.
Как проводится процедура у женщин
Ультразвуковое обследование мочеиспускательного канала редко выполняется отдельно. Как правило, оно входит в комплексное УЗИ органов малого таза, а также в сонографическую диагностику почек и мочевого пузыря.
Врач использует 2 основных способа расположения сканера аппарата.
- Трасабдоминальное. В этом случае датчик локализуется на передней брюшной стенке в нижней части живота. Для ультразвукового обследования уретрального канала этот метод применяется как ориентировочный, так как из-за большого количества органов и тканей визуализация мочевых путей затруднена, особенно у полных пациенток.
- Трансвагинальное. При этом способе датчик вводится непосредственно во влагалище, что позволяет четко визуализировать мочеиспускательный канал и выявить возможные патологические отклонения в его строении.
Источник:
Ультразвуковая диагностика пролапса гениталий и его осложнений у женщин — Чечнева М.А
Медицинский журнал по ультрасонографии — бесплатная подписка (для врачей УЗД).
Тазовые нарушения, включающие недержание мочи, опущение и выпадение тазовых органов, дисфункцию прямой кишки, могут вызвать значительное снижение трудоспособности и качества жизни.
По данным Mayo Clinik, у 1/3 всех женщин в разные периоды жизни отмечаются подобные нарушения, а по мнению Walters, недержанием мочи страдают от 10 до 58% женщин [1-3]. Секция урогинекологии Университета Торонто в отчете по демографическим показателям и перспективам называет опущение и выпадение тазовых органов «скрытой эпидемией».
Частота заболевания постепенно возрастает в молодом возрасте, имеет пик в среднем возрасте, затем отмечается ее увеличение в пожилом возрасте. По данным M.D. Moen [2], в настоящее время 11% женского населения нуждаются в оперативной коррекции нарушений тазового дна. Почти 30% операций на тазовом дне проводятся по поводу рецидива болезни.
Несмотря на введение новых диагностических методов, усовершенствование техники хирургических операций, частота рецидивов и неудовлетворительных результатов остается высокой [4].
Диагностика опущения и выпадения половых органов у женщин в большинстве случаев не представляет сложностей и основана на клинических методах. К недостаткам клинического метода относятся сложности выявления самых ранних степеней пролапса, в ряде случаев недостаточная объективность оценки степени опущения и отсутствие возможности сравнительного анализа в динамике.
Материалы и методы
С целью описания возможностей дополнительных методов исследования пролапса гениталий проведено ультразвуковое исследование (УЗИ) у 482 пациенток с опущением, выпадением и нарушением функции тазовых органов без попыток оперативной коррекции данной патологии в анамнезе.
Клинические проявления пролапса гениталий и его осложнений у обследованных пациенток были представлены опущением стенок влагалища в 263 (54,6%) случаях, выпадением матки — в 157 (32,6%), выпадением купола влагалища — в 8 (1,65%), цистоцеле — в 350 (72,6%), ректоцеле — в 221 (45,8%), энтероцеле — в 4 (0,82%).
Возраст обследованных составил от 23 до 76 лет. Бессимптомно протекали 85 (17,6%) случаев, выявленных впервые при ультразвуковом скрининговом исследовании.
Большинство женщин предъявляли жалобы на недержание мочи при физической нагрузке (60,9%), реже на учащенное мочеиспускание (18,2%), задержку мочеиспускания (1,8%), чувство полового дискомфорта и ощущение инородного тела во влагалище (4,1%), а также на затрудненное опорожнение кишечника (42,7%). Выпадение матки и влагалища было основной причиной обращения к врачу у 18,6% пациенток.
Для анатомо-функциональной оценки стенок влагалища и тазового дна этим женщинам произведено УЗИ с применением пробы Вальсальвы, измерением уретро-везикальных углов, оценкой гипермобильности уретры, подвижности задней стенки влагалища, оценкой деформации прямой кишки и положения шейки матки относительно входа во влагалище.При проведении исследования в покое оценивали степень выраженности анатомических нарушений, а при выполнении пробы Вальсальвы — степень смещения тазовых органов при повышении внутрибрюшного давления. Для стандартизации анатомических показателей исследование проводили через 1-2 ч после полного опорожнения мочевого пузыря при обычном питьевом режиме.
В условиях сохраненной почечной фильтрации объем пузыря составлял 100-150 мл.
Первоначально ультразвуковой датчик устанавливался в преддверии влагалища на уровне наружного отверстия мочеиспускательного канала с минимальным давлением на окружающие ткани во избежание произвольной деформации уретровезикального сегмента.
Оптимальный продольный срез позволяет визуализировать мочеиспускательный канал на всем протяжении, мочевой пузырь (в зависимости от степени наполнения), лонное сочленение спереди, прямую кишку на протяжении около 8 см от анального отверстия.
/p>
Эхографическим маркером положения передней стенки влагалища служили мочевой пузырь и уретра, как имеющие 100% визуализацию образования с хорошо изученной топографией и возможностью соотношения с костными ориентирами (лонное сочленение). Для описания положения уретры и мочевого пузыря относительно лонного сочленения использовались несколько традиционных признаков:
- положение шейки матки относительно лонного сочленения и уровня интроитуса;
- отклонение продольной оси уретры от вертикальной оси тела (обозначаемое для наглядности как угол α);
- величина заднего уретро-везикального угла (β);
- уровень наиболее низко расположенной точки задней стенки мочевого пузыря относительно нижнего края лонного сочленения;
- форма и размеры цистоцеле;
- наличие и величина деформации передней стенки прямой кишки, положение стенки относительно входа во влагалище.
Результаты
При нормальном анатомическом положении внутренних гениталий в стандартном срезе эхотень шейки матки не определяется. В 271 (56,2%) случае у пациенток с клиническими признаками опущения половых органов в покое шейка матки ниже уровня лонного сочленения не смещалась.
При проведении пробы Вальсальвы смещения шейки не выявлено в 65 (13,5%) наблюдениях, что соответствует I степени пролапса при клиническом осмотре.
В 66 (13,7%) наблюдениях при натуживании отмечено смещение наружного зева шейки матки ниже лонного сочленения менее 2 см, что соответствует II степени опущения внутренних гениталий.
В 141 (29,3%) случае шейка матки в покое определялась на уровне нижнего края лонного сочленения, при натуживании отмечалось смещение до уровня входа во влагалище. Данная ситуация клинически соответствует III степени опущения стенок влагалища.У 67 (13,9%) пациенток с пролапсом в покое шейка матки (область наружного зева) определялась на уровне входа во влагалище (рис. 1), а при натуживании — на уровне анальных сфинктеров (рис. 2), что соответствует неполному выпадению матки (по классификации POP-Q соответствует не менее II степени пролапса гениталий).
Рис. 1. Опущение внутренних половых органов.
Рис. 2. Неполное выпадение внутренних половых органов (поперечный срез). 1 — шейка матки, 2 — анальные сфинктеры.
В 18,7% случаев (90 пациенток) в покое шейка матки определялась за пределами половой щели (из них в 3,9%, или у 19 больных шейка и матка полностью находились в грыжевом мешке), что соответствует полному выпадению матки.
Источник: https://sovr-med.ru/rentgen/uzi-uretry-chto-pokazyvaet-i-kak-provoditsya-issledovanie.html
Уретрография – способ обследования состояния уретры у мужчин
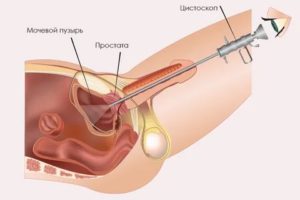
Современная урология использует многочисленные методики для исследования мочеполового прохода и работоспособности мочевыводящей системы.
Наиболее результативным считается рентген уретрального канала. Называется такое исследование уретрографией.
Уретрография представляет собой очередной способ обследования состояния уретры, в которую предварительно вводится контрастный элемент.
Первый раз такое обследование было выполнено в 1910 году российскими врачами.
С помощью такого достоверного способа есть возможность выявлять разные отклонения патологического характера – стриктуры, разрывы, новообразования, свищи, дивертикулы, парауретральные ходы.
Суть методики
Данный термин складывается из пары слов греческого языка – графо и уретра, означающих изображение мочеточного канала. Под ним принято понимать особый способ рентгена, во время выполнения которого в мочеточный канал вводится контрастный компонент. После этого выполняется рентгенография всех органов мочеточной системы.
Основная задача процедуры – оценить возможности проходимости уретры. При подобном обследовании выявляются и диагностируются многие серьезные болезни, связанные с органами мочеполовой системы. Чаще всего такой способ обследования назначается мужчинам, чем женщинам. Объясняется это усложненным строением мужского уретрального прохода.
Подобное исследование может быть назначено:
- при травмированиях уретрального прохода;
- при стриктурных изменениях в уретре;
- после выявления аномалий и дефектов мочеточного прохода;
- в случаях новых образований в простате;
- при воспалениях уретры, мочевика, предстательных желез;
- во время нарушений испускания мочи.
Для всех указанных проблем такая исследовательская методика считается довольно информативной, дает возможность подтверждать не только наличие болезней, но и распознавать их формы и степени тяжести.
Они все же существуют. И если выполнять обследование, то можно нанести вред здоровью пациента. К числу абсолютных противопоказаний принято относить:
- острые процессы воспалений, сопровождающиеся образованием гнойных накоплений, которые могут образовываться в половых органах или в малом тазу;
- аллергенные проявления, непереносимость йода, содержащегося в контрастном веществе.
Чтобы избежать развития прогрессирования болезней мочеполовых органов и появления аллергии, в первую очередь рекомендуется купировать острые процессы в организме человека либо просто отказаться от такого способа обследования.
Виды уретрографии
Врачи, специализирующиеся на лучевом диагностировании и урологии, различают два вида уретрографии, отличающихся определенными достоинствами и помогающих обнаружить определенные патологии в урогенитальном тракте.
Восходящая (ретроградная)
Она выполняется, когда пациент лежит на спине. Врач вводит в мочеточный проход катетер, по которому подается контрастный компонент. В большинстве случаев он содержит йод. Обследование выполняется рентгеновским оборудованием, снимки делаются в тот момент, когда уретра полностью наполнена.
Нисходящая (микционная)
С ее помощью можно обнаружить большое количество патологических отклонений в уретре. Катетер в данном случае будет установлен в мочевик, в который подается около двухсот миллиграмм контрастного вещества.
Рентген выполняется в процессе испускания мочи, что дает возможность рассмотреть не только особенности анатомического характера, но и оценить процесс выделения урины.
Таким методом лучше обследуется задняя зона уретрального прохода, что помогает выявлять уретральные дивертикулы, аномалии врожденного характера.
Какие заболевания можно выявить?
С помощью уретрографии определяют большое количество болезней мочеполовой системы. К наиболее распространенным относят:
- аномальные отклонения в развитии мочеточного прохода;
- склеротические изменения шейки мочевика;
- онкологию органов, расположенных возле уретры и пузыря;
- деформационные изменения первичного и вторичного характера, происходящие в уретральном проходе;
- травмирования уретры.
Уретрография у мужчин
Пациента укладывают на специальный стол, левую ногу подгибают так, чтобы стопа находилась на уровне правой коленки, после чего бедро немного отворачивается в сторону.
Колено подогнутой конечности фиксируют грузиком (мешочек, наполненный песком). Правая нога немного отведена и вытянута прямо. Половой орган аккуратно вытягивается по оси бедра левой ноги, чтобы уретра могла проецироваться на мягких тканях.
Подготовка к уретрографии
Подготовительный процесс не отличается особыми требованиями. Не стоит соблюдать диету или принимать лекарственные препараты, оказывающие слабительное воздействие. Разрешается принять успокоительное либо обезболивающее средство, опустошить мочевик полностью. До выполнения исследования пациента переодевают в медицинский одноразовый халат, чтобы было удобней выполнять манипуляции.
Как проводится исследование?
Головку полового органа два раза обрабатывают антисептическими средствами, потом высушивают тампонами из марли. Если чувствительность сильно повышена, необходимо выполнить обезболивание. Для этого в уретральный канал вводится двухпроцентный лидокаиновый раствор.
Контрастное вещество вливается специальным шприцем Жане, на колбле которого надет специальный наконечник Тарновского, изготовленный из мягкого резинового материала. Насадку осторожно вводят в уретру, при этом пациент не должен испытывать болевых ощущений. Начинается медленная подача контраста, которым наполняется пузырь. Весь процесс должен происходить под контролем рентгеновского аппарата.
Как только мочевик наполнен, врач отдает указание технику, который выполняет фотографирование. После этого пациенту предлагают испустить урину, влив при этом остатки жидкого контраста. Проводится очередная серия фотоснимков, которые запечатлевают различные стадии прохождения контраста по мочеточному каналу.
В процессе выполнения процедуры может создаться рефлюкс уротровенозного характера, который представляет собой попадание содержимого мочеточного прохода в вены, расположенные в области таза.
Это возможно, если стенки прохода имеют повреждения. Такое явление характерно для воспалительных процессов, стриктур и использования контрастов, изготовленных на маслянистой основе.
Причиной рефлюкса считается чрезмерное надавливание вводимого компонента на канальные стенки.
В целом процесс исследования продолжается от десяти до пятнадцати минут. Потом еще некоторое время пациент может испытывать не очень приятные ощущения в наружной области уретры в момент испусканий биологической жидкости.
Интерпретация результатов
При выполнении уретрографии отлично просматриваются различные дефектные участки в просвете мочеточного канала, фиксируемые фотоснимками. Расшифровывает полученную информацию рентгенолог, а выводы окончательного характера о состоянии здоровья человека делает клиницист, выдававший направление на исследование.
Основными признакам патологий считают:
- При неравномерной наполняемости уретры выявляются конкременты и иные тела инородного происхождения. Газовая уретрография их выделяет тенью.
- Пристеночные дефекты, имеющие рваные края, как правило, совпадают с новообразованиями;
- Стриктура определяется, как сужение.
- Патологические особенности размещения мочеточного канала либо его облитерация могут стать причиной бесплодия, так как семя будет направляться мимо женского влагалища, или оставаться в канальце.
- Уретрит проявится неровностями канальных стенок из-за отечности, полости уретры могут заполниться контрастным элементом. На обзорном снимке видна симптоматика остаточной урины.
- Нарушение наполнения может образоваться по причине присутствия сгустков крови при неполном разрывании уретры. Если разрывы сквозные, или образовался свищ, контраст начнет выходить за пределы мочеточных каналов.
- Новые образования в простате выявляются по снимкам задней области уретры. При злокачественной опухоли контур канальца нарушен, словно изъеден, сверху опухоли наблюдается уширение. Во время аденомы канал удлиняется, суживается, края его будут ровными.
- При туберкулезе простаты контраст попадает в ее ткани. Такое же явление случается во время гнойного воспаления желез, если гнойник вскрывается в мочеточный проход.
Такое исследование не является самым точным. Не стоит ему особо доверять, когда есть многочисленные сужения уретры.
Возможно, это связано с неравномерностью заполнения канала контрастным элементом или неправильным расположением пациента на рентгеновском столе. Есть вероятность ошибочного определения протяженности стриктуры, ее расположение.
Уретра на снимках выглядит несколько короче, чем в реальности, потому что половой орган натянут и пациент расположен нефизиологически.
С помощью такого исследования нет возможности выявить ложные проходы, гнойники. Чтобы диагностирование было более точным, в сложных ситуациях используют дополнительные методики обследований:
- инфузионную урографию;
- антиографию;
- исследования изотопами;
- ультразвуковое исследование с применением трансректальных датчиков.
Стоимость проведения процедуры
Цена на выполнение уретрографии мужчине – одной до семи тысяч рублей. Стоимость зависит от статуса лечебного учреждения.
Рекомендуем другие статьи по теме
Источник: https://UroHelp.guru/diagnostika/metod/uretrografiya.html
Дистопия уретры у женщин и ее лечение
Одним из самых распространенных заболеваний, возникающих у представительниц прекрасного пола, является цистит – воспалительное поражение слизистой оболочки мочевого пузыря.
Оно связано как с негативным влиянием внешних факторов, например, длительным воздействием низких температур, так и обуславливается внутренними проблемами. Частой причиной хронического рецидивирующего процесса является дистопия уретры у женщин.
Это нарушение, которое представляет собой неправильное расположение выходного отверстия мочеиспускательного канала на передней стенке влагалища.
Данная патология представляет собой аномалию внутриутробного развития. Точные причины ее возникновения на сегодняшний день неясны. Женщины, у которых уретра открывается во влагалище, постоянно мучаются от циститов после коитуса, поскольку происходит инфицирование мочевыводящих путей.
Кроме этого, воспалительный процесс поражает и половую систему. Консервативные методы в лечении дистопии уретры у женщин не дают желаемого результата, поскольку не устраняют основную причину возникновения симптомов поражения.
Наиболее эффективны радикальные хирургические техники, позволяющие восстановить естественное расположение наружного отверстия мочеиспускательного канала.
Причины патологии
Данная проблема относится к врожденным аномалиям и формируется внутриутробно. На сегодняшний день факторы, обуславливающие возникновение этого недуга, неизвестны.
Во многих случаях дистопия наружного отверстия уретры остается не диагностированной до зрелого возраста либо же до начала активной половой жизни, поскольку именно интимная близость чаще всего провоцирует возникновение клинической картины.
Существует предположение о генетической составляющей заболевания, но доказательств данной гипотезы пока нет.
Основные признаки
Во многих случаях выявляется лишь один симптом неправильного расположения уретры – цистит.
Воспалительное поражение слизистой оболочки мочевого пузыря при этом зачастую инициировано половой связью.
Во время секса неправильно расположенный конец уретры механически травмируется, что приводит к развитию восходящей инфекции. Наиболее характерными клиническими признаками данного поражения являются:
- Учащенное мочеиспускание, которое доставляет женщине значительное неудобство. При этом должного наполнения пузыря не происходит. Позыв к посещению туалета возникает из-за раздражения слизистой оболочки.
- Болезненность мочеиспускания – ключевой симптом, с которым обращаются к врачу представительницы прекрасного пола.
- В ряде случаев отмечают общую слабость, подъем температуры тела.
Вместе с циститом зачастую возникает и уретрит, а также воспалительные поражения вульвы и влагалища. Моча представляет собой прекрасный питательный субстрат для бактерий, населяющих гениталии женщины в норме. В совокупности данные симптомы значительно снижают качество жизни пациентки.
Диагностика
Определить наличие дистопии уретры при помощи современных визуальных методов не представляет труда. Процесс подтверждения недуга начинается со сбора анамнеза, в котором присутствуют характерные для заболевания жалобы. Для постановки диагноза прибегают также к специальной технике пальпации О’Доннела-Хиршхорна. Она позволяет определить точную локализацию наружного отверстия уретры.
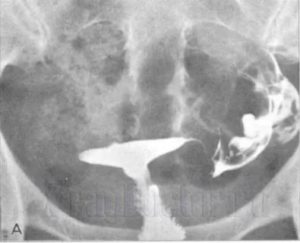
Для исключения других сопутствующих недугов прибегают к анализам крови и бактериологическим тестам. Показателен также и рентген с контрастом.
Он проводится с использованием специальных средств, вводимых в мочевой пузырь через уретру. С его помощью получаются своеобразные фото, которые также помогают в определении локализации.
В ряде случаев требуется проведение эндоскопического исследования влагалища, а также осуществляется компьютерная томография.
Лечение
Консервативные методы борьбы с дистопией уретры у женщин не дают стойкого результата. Даже на фоне приема противовоспалительных и антибактериальных средств цистит и вульвовагинит рецидивируют, особенно если пациентка имеет активную половую жизнь.
Наиболее действенное лечение – проведение хирургического вмешательства. Оно позволяет полностью избавиться от проблемы и предотвратить постоянное появление посткоитального воспаления слизистой оболочки мочевого пузыря.
К проведению процедуры существует ряд противопоказаний, однако она активно применяется для борьбы с дистопией.
Подготовка и проведение операции
Перед осуществлением хирургического вмешательства потребуется предварительная антибактериальная терапия. Она позволяет снизить возможный риск осложнений, связанных с инфицированием урогенитального тракта.
Важным условием успешной операции является и применение противовоспалительных средств.
Они позволяют бороться с отечностью наружного отверстия мочеиспускательного канала и влагалища, что значительно облегчает работу хирурга.
Подготовка также зависит от наличия у пациентки других сопутствующих заболеваний. Поскольку для проведения манипуляции применяются разнообразные протоколы анестезии, от местной до общей, потребуется пройти ряд обследований, а также скорректировать выявленные в ходе диагностики нарушения.Хирургическое лечение дистопии сводится к подъему наружного отверстия уретры. Для этого пациентку кладут на спину. Предварительно катетеризируется мочевой пузырь, что значительно облегчает дальнейшую работу хирурга. Операция носит название транспозиции дистального одела уретры.
Делается небольшой разрез на 1 см выше имеющегося мочеиспускательного канала, после чего оно переносится, занимая физиологическое положение. На оставшуюся рану накладываются швы.
Если имеются уретро-геминальные спайки, при проведении операции они рассекаются, поскольку доставляют значительный дискомфорт женщине во время интимной близости и способствуют развитию вагинита.
Показания и противопоказания к хирургическому вмешательству
Операция проводится при наличии дистопии, сопровождающейся рецидивирующим посткоитальным воспалением слизистой оболочки мочевого пузыря. Подобное лечение самое результативное.
Как и у любого другого хирургического вмешательства, у манипуляции есть противопоказания. Они связаны с обострением хронических процессов в организме и наличием значительного инфицирования мочеполового тракта. В таких случаях требуется проведение предоперационного обследования, а также антибактериальной и противовоспалительной терапии.
Не рекомендуется осуществление транспозиции дистального отдела уретры и нерожавшим женщинам. Это связано с особенностями репродуктивной системы и ее близостью к мочеиспускательному каналу. В результате хирургического лечения происходит снижение эластичности прилежащих тканей.
Подобные изменения повышают риск развития патологии во время родов, так как снижается подвижность уретры и увеличивается вероятность травмирования.
Существуют и еще более новые методы лечения дистопии наружного отверстия мочеиспускательного канала. Они позволяют не только придать структуре физиологическое положение, но и справиться с сопутствующими дефектами.
Например, при гипермобильности уретры, которая обуславливает травмы, а в ряде случаев даже частичную непроходимость, проводится подшивание структуры к лобковой кости. Для этого используется специальная методика наложения лигатуры.
Подобная процедура применяется не слишком часто, хотя и имеет очевидные преимущества.
При выявлении серьезных противопоказаний к проведению полноценного хирургического вмешательства практикуются инъекции биоразлагаемого геля. Распространено применение препаратов на основе гиалуроновой кислоты.
Вещество используется в косметологии и малоинвазивной хирургии, поскольку хорошо переносится пациентами. При помощи введения геля в определенные точки производится своеобразная пластика выходного отверстия уретры, за счет чего она приподнимается.
Подобная манипуляция проводится под местной анестезией, к тому же в состав применяемых для процедуры препаратов также входит обезболивающий компонент.К недостаткам техники относится временный эффект, причем его продолжительность варьируется в силу индивидуальных особенностей организма пациента. В ряде случаев инъекции гиалуроновой кислоты используются, как «пробное» лечение.
Отзывы
Маргарита, 26 лет, г. Астрахань
Мучилась от постоянного хронического цистита, который обострялся каждый раз после секса, из-за чего половая жизнь была значительно затруднена. Обратилась к врачу, который выявил дистопию уретры. Приняли решение о проведении операции. После комплексного обследования провели хирургическое вмешательство, и симптомы пропали.
Анастасия, 22 года, г. Санкт-Петербург
Со времени начала половой жизни участились случаи развития цистита. Было больного ходить в туалет, а уж про интимную близость и говорить нечего. Решила обратиться к врачу. У меня нашли дистопию уретры. Доктор назначил антибиотики, противовоспалительные, а также уколы гиалуроновой кислоты. Операцию по транспозиции рекомендовали провести после рождения ребенка.
Загрузка…
Источник: https://ProSindrom.ru/urinariorum/distopiya-uretry.html
Недержание мочи на УЗИ (лекция на Диагностере) — Диагностер
Около 50% женщин в постменопаузе имеют симптомы ДТД. Основные жалобы на:
- недержание мочи во время смеха, кашля, физического напряжения;
- выпадение органов малого таза — мочевого пузыря (цистоцеле), влагалище/матка, тонкая кишка (энтероцеле) или прямой кишки (ректоцеле).
Дневной энурез у детей на УЗИ
Дневное недержание мочи встречается 15% 4-летних и 5% 9-летних детей. В основном у детей с дневным недержанием мочи не удается определить никаких органических причин. Несколько основных причин: гиперактивный мочевой пузырь, дисфункция мочеиспускания, нижний мочевой пузырь и стресс-недержание.
Компетентность шейки мочевого пузыря является важным фактором. Известны следующие основные функции выхода: закрытие во время хранения мочи с увеличенным закрытием во время упражнения или заполнение мочевого пузыря (защитный рефлекс), устойчивое открытие при мочеиспускании.
На первом этапе для постановки диагноза достаточно провести анализ истории болезни, общий анализ мочи, дневник мочеиспусканий, УЗИ мочевого пузыря с определением остаточного объема.
Клинический случай
Девочка 11-ти лет с постоянным дневным недержанием мочи. Она испытывает стрессовое недержание, которое ухудшается с годами. Известно, что у девочки есть обобщенная гиперлаксичность. Физиотерапевт пришел к выводу, что у нее нормальная функция тазового дна с максимальной силой.
1. Трансабдоминальное УЗИ:
— Ректум диаметром 2 см
— Объем мочевого пузыря 120 мл
— Слегка открытая шейка мочевого пузыря (неспособность закрыться при напряжении)
— Шейка мочевого пузыря показывает 3 см виски в Вальсальве
2. Трансперинеальное УЗИ:
— Длина уретры 28 мм
— Плоский везикоуретральный угол
— Дистальная вставка пасторектальной мышцы
— Воронка также при напряжении
— Гипермобильная уретра при кашле
— Большой цистоцеле у Вальсальвы
— Маленькие сокращения тазового дна, также слабый защитный и удерживающий рефлекс
Заключение: недержание моче может быть связано с врожденной гипермобильной уретры с цистоцеле. Пациентке показано хирургическое лечение.
Нейрогенный мочевой пузырь на УЗИ
Формы нейрогенной дисфункции:
- При поражении нижнего мотонейрона стенка тонкая, объем пузыря увеличен без расширения выше лежащих отделов.
- При поражении верхнего мотонейрона стенка толстая, выше лежащие отделы расширены. Толстостенная нейрогенная дисфункция проявляется умеренным расширением при сильно утолщенных стенках с трабекулами из-за гипертрофии. При цистите вследствие отека стенка тоже утолщена, но без трабекул.
Ургентное мочеиспускание и возможно недержание мочи главные симптомы гиперактивного мочевого пузыря. ГМП диагностируют как непроизвольное сокращение детрузора во время заполнения цистометрии. Он может быть спонтанным или спровоцированным и любой величины и продолжительности.
УЗИ может быть полезным в диагностике дисфункции мочеиспускания для диагностики анатомических аномалий, а так же многие авторы сообщают, что толщина детрузора может быть маркером ГМП. Увеличение толщины стенки является вторичным по отношению к гипертрофии детрузора, связанным с увеличением изометрического сокращения детрузора против компетентного сфинктера уретры.
Во время этого процесса пациент пытается сохранить себя в сухом состоянии в зависимости от компетентного сфинктера уретры и сокращений мышц тазового дна, что приводит к большей гипертрофии детрузора. Для определения толстой стенки мочевого пузыря нет фиксированной величины отсечки.
Аналогичным образом, нет стандартизованного метода для сканирования мочевого пузыря и измерения стенки, поскольку наполнение мочевого пузыря сильно влияет на результаты. Так у взрослых при заполнении пузыря 50 мл физ. раствора толщина стенки более 3,75 мм с чувствительностью 92% и специфичность 86% указывают на гиперактивность детрузора.
Измеряли от границы раздела мочи и слизистой оболочки мочевого пузыря до внешней части мышечного слоя.Хотя Robinson et al. [13] сообщили о нормальном BWT у женщин-пациентов с недержанием в связи с некомпетентным сфинктером уретры, у наших пациентов с недержанием были более толстые стенки мочевого пузыря, чем обычно. Нет четкого объяснения нашего вывода.
Однако мы предполагаем, что повторные изометрические сокращения мышц детрузора против частично компетентного сфинктера и сокращение тазового дна у пациентов с DO все еще могут привести к гипертрофии детрузора.
Этим пациентам проводят трансперинеальное УЗИ. Диагностика недержания мочи может быть подтверждена визуализацией воронки шейки мочевого пузыря. Аналогичным образом, стресс, страдающий недержанием, может выявить спад.
Интересно, что динамические УЗИ могут даже помочь дифференцировать дисфункциональную мочеиспускание и расстройство нейрогенного мочеиспускания.
Положительный сакральный рефлекс (арка S2-S4), проверяющий при нажатии на брюшную стенку (подергивание), указывает на нейрогенный дефект.
Остаточный объем после мочеиспускания на УЗИ
Постоянный остаточный объем мочи определяется как объем мочи, оставшийся в мочевом пузыре, сразу после полной мочеиспускания, а значительная PVR распространена у пациентов с СНМП.
Значительный PVR является результатом неадекватной эвакуации мочевого пузыря либо из-за инфраструктурной обструкции, либо из-за слабой мышцы детрузора, либо из комбинации обоих.
Таким образом, оценка PVR важна для диагностики, наблюдения и клинического развития заболеваний нижних мочевых путей.
Существуют разные мнения о пороговом PVR, который считается «значительным», и значения, о которых идет речь, очень различны.Стандартным методом измерения PVR является уретральная катетеризация, которая, как сообщается, имеет 100% чувствительность и специфичность для оценки PVR.
Однако уретральный катетер может представлять опасность для пациента, поскольку он может вызвать травму уретры и несет риск ИМП.
Измерение PVR с помощью ультразвука (США) может защитить пациентов от дискомфорта и риска уретральной травмы, вызванной катетерами. США легкие, безопасные, неинвазивные, экономически эффективные, безболезненные, повторяемые, менее трудоемкие и требуют небольшого сотрудничества со стороны пациента.
Берегите себя, Ваш Диагностер!
Источник: http://diagnoster.ru/uzi/lektsii/nederzhanie-mochi-na-uzi-lektsiya-na-diagnostere/
