Рак шейки матки и беременность клинические рекомендации
Содержание
Рак шейки матки и беременность клинические рекомендации

Рак шейки матки — одна из наиболее часто встречающихся опухолей женских половых органов, выявляется в 6% всех новообразований у женщин. Наиболее часто это заболевание диагностируют у женщин в возрасте 48—55 лет.
К основным факторам риска развития рака шейки матки относят:
■ раннее начало половой жизни;
■ частую смену половых партнеров;
■ некоторые заболевания, передающиеся половым путем (папилломавирусная инфекция, обусловленная заражением ВПЧ 16 и 18 типов, урогенитальный хламидиоз, генитальный герпес) и нарушающие нормальный биоциноз влагалища;
■ курение (активное или пассивное).
Классификация
Международная клиническая классификация рака шейки матки по критерию TNM и стадиям FIGO представлена в таблице 56.4.
Таблица 56.4. Международная клиническая классификация рака шейки матки по критериям ТNМ и стадиям FIGO
Этиология и патогенез
В последние годы возникновение рака шейки матки связывают с воздействием ВПЧ преимущественно типов 16 и 18.
Развитию опухолевого поражения шейки предшествуют, как правило, фоновые и предраковые процессы. К фоновым процессам относят:
■ эрозию шейки матки;
■ лейкоплакию шейки матки;
■ полипы шейки матки;
■ плоские кондиломы.
Предраковым заболеванием считается дисплазия.
Раковая опухоль может располагаться на влагалищной порции шейки матки или в цервикальном канале.
Различают следующие формы роста:
■ эндофитный — 52%;
■ экзофитный — 32%;
■ смешанный — 16%.
Опухоль распространяется по протяжению и путем лимфогенного метастазирования. Гематогенное метастазирование обнаруживается на поздних стадиях рака (во влагалище, кости, печень, кишечник).Рак шейки матки часто поражает влагалище путем распространения по лимфатическим сосудам и контактно. Тело матки поражается редко и только по протяжению. Чаще наблюдается распространение процесса на параметральную клетчатку и регионарные ЛУ.
Клинические признаки и симптомы
На ранних стадиях рака шейки матки симптоматика очень скудна.
Позднее появляются следующие симптомы в различном сочетании:
■ бели;
■ боли;
■ кровотечения.
Кровотечения при раке шейки матки бывают в виде мажущих или обильных кровянистых выделений, а также могут возникать в результате незначительной травмы (спринцевание, твердый стул, внутреннее исследование пальцем или зеркалами, половой акт и т.д.).
При отторжении некротических участков вскрываются лимфатические сосуды и щели, что приводит к выделению водянистых или окрашенных кровью белей, которые имеют вид мясных помоев, без запаха или зловонных при присоединении инфекции.
Боли при раке шейки матки — поздний симптом, указывающий на вовлечение в опухолевый процесс ЛУ и клетчатки таза с образованием инфильтратов, сдавливающих нервные стволы и сплетения таза. Чаще всего пациенток беспокоят боли в пояснице, внизу живота, в области крестца и прямой кишки. При инфильтрации опухолью стенок таза боли могут появляться в нижних конечностях.
Бели, кровотечения и боли при раке шейки матки отличаются упорством и длительностью. При прорастании опухоли в мочевой пузырь или прямую кишку появляются симптомы, связанные с поражением этих органов:
■ нарушения мочеиспускания;
■ атония кишечника;
■ примесь крови в моче и кале;
■ пузырно-влагалищные, пузырно-шеечные и влагалищно-кишечные свищи.
Диагноз и рекомендуемые клинические исследования
Распознавание рака шейки матки основывается на данных:
■ анамнеза;
■ осмотра шейки матки с помощью зеркал;
■ прямокишечно-влагалищно-брюшно-стеночного исследования;
■ кольпоскопии, цитологического и гистологического изучения материала.
Состояние регионарных ЛУ оценивают с помощью УЗИ, компьютерной и магнитно-резонансной томографии.
По гистологическому строению чаще всего встречается плоскоклеточный рак (более 90%), значительно реже — аденокарцинома (менее 10%) и совсем редко — железисто-плоскоклеточный и мелкоклеточный рак.
Дифференциальный диагноз
При диагностике рака шейки матки следует иметь в виду возможность наличия таких заболеваний, как:
■ саркомы шейки матки;
■ полипы;
■ миома;
■ остроконечные кондиломы;
■ эндометриоз;
■ твердый шанкр и туберкулез.
Диагноз ставят на основании результатов цитологического и гистологического исследований.
Клинические рекомендации
Лечение больных раком шейки матки обычно сочетает хирургическое вмешательство и применение различных способов лучевой терапии.
С начала 70-х гг. XX в. проводится интенсивное изучение возможности внедрения в практику лечения больных раком шейки матки химиотерапии и ее сочетания с лучевым и хирургическим лечением.
В результате проведенных исследований установлено, что химиопрепараты усиливают эффективность лучевого воздействия.
Кроме того, они уменьшают число клеток, находящихся в фазе покоя, способствуя гибели опухолевых клеток, резистентных к лучевой терапии.Новым направлением в химиотерапии больных раком шейки матки является ее применение в качестве неоадъювантной (до операции и лучевой терапии).
Теоретическими предпосылками для этого являются лучшая доставка лекарств сосудами, неповрежденными в результате лучевой терапии и операции; возможность уменьшения размеров опухоли с целью повышения эффективности последующих методов лечения; возможность уничтожения микрометастазов.
Оперативное лечение
Схемы лечения определяются в первую очередь стадией опухолевого процесса:
■ IA1 стадия — лечение может быть ограничено только удалением шейки матки (конизация или ампутация);
■ IА2 стадия — показана гистерэктомия с тазовой лимфаденэктомией;
■ IB1 стадия — необходимо выполнение операции Вертгейма;
■ IB2 стадия — предпочтительнее на первом этапе провести предоперационное облучение с последующей расширенной гистерэктомией (операцией Вертгейма);
■ IIА стадия — показано предоперационное облучение с последующей операцией Вертгейма;
■ IIВ стадия — на первом этапе целесообразно провести 2 курса химиотерапии с интервалом 2 недели (схемы см. ниже). Спустя 2 недели начинают курс лучевой терапии, по окончании которой через 2 недели можно выполнить операцию Вертгейма;
■ III стадия — показана сочетанная лучевая терапия с предшествующими 2 курсами неоадъювантной полихимиотерапии с интервалом 2 недели (схемы см. ниже);
■ IV стадия — может быть предпринята попытка проведения химиотерапии, однако основным лечением является симптоматическое.
В то же время при IB1, IB2, IIА и IIВ стадиях вместо операции Вертгейма широко применяется сочетанная лучевая терапия (в отсутствие условий для выполнения операции).
При наличии метастазов в регионарных и поясничных ЛУ после оперативного вмешательства целесообразно проводить повторную лучевую терапию.
В настоящее время комбинированное лечение, включающее химиотерапию и облучение, становится общепринятым стандартным методом терапии пациенток с местнораспространенным раком шейки матки.
Монохимиотерапия
В качестве монохимиотерапии при IB, IIА, IIВ, III стадиях рака шейки матки используются следующие схемы:
Гемцитабин в/в капельно в течение 30 мин 1 г/м2 1 р/нед, 3 нед, повторные курсы проводятся с недельным перерывом или
Доцетаксел в/в в виде 1-часовой инфузии 100 мг/м2 1 раз в 3 нед, число курсов определяется эффектом применения средства или
Иринотекан в/в в виде 90-минутной инфузии 250—300 мг/м2 1 раз в 3 нед, или в/в капельно 100 мг/м2/нед в 3—4 введения, или 150 мг/м2 1 раз в 2 нед, число курсов определяется индивидуально или
Паклитаксел2 в/в в виде 3-часовой инфузии 175 мг/м2 1 раз в 3 нед, 2 курса или
Топотекан в/в капельно 1,5 мг/м2 1 р/сут, 5 сут, повторные курсы каждые 3 нед или
Фторурацил в/в в виде непрерывной инфузии 1 г/м2/сут, 5 сут, повторный курс через 3 нед или
Цисплатин в/в капельно 100— 110 мг/м2 1 раз в 3 нед, или 20 мг/м2 с 1-го по 5-й день каждые 3 нед, или в виде 4-часовой инфузии 40 мг/м2 1 р/нед в ходе проведения лучевой терапии, 6 нед.
Полихимиотерапия
В качестве полихимиотерапии используют комбинации следующих ЛС: блеомицина, винкристина, доцетаксела, ифосфамида, метотрексата, фторурацила, цисплатина.
Преимущество применения полихимиотерапии перед монохимиотерапией не доказано, ее эффективность составляет 20—30%:
Карбоплатин в/в капельно 450 мг/м2
в 1-е сут или Цисплатин в/в капельно 100 мг/м2 в 1-е сут
+
Фторурацил в/в в виде непрерывной инфузии 1 г/м2/сут, 5 сут или
Доцетаксел в/в 75 мг/м2 в 1-е сут
+
Цисплатин в/в капельно 75 мг/м2 на 5-е сут (курс повторяют каждые 3—4 недели) или
Блеомицин в/в в виде непрерывной инфузии 20 мг/сут, 3 сут
+
Винкристин в/в капельно 1 мг/м2 в 1-е сут
+
Цисплатин в/в капельно 60 мг/м2 в 1-е сут (эта схема может быть использована в комбинации с сочетанной лучевой терапией) или
Паклитаксел в/в капельно 135 мг/м2 в 1-е сут
+
Цисплатин в/в капельно 60—80 мг/м2 в 1-е сут (курс повторяют каждые 3 недели) или
Блеомицин в/в капельно 15 мг в/в в 1-е сут
+
Ифосфамид2 в/в капельно 1 г/м2 1 р/сут, 5 сут
+
Цисплатин в/в капельно 50 мг/м2 в 1-е сут или
Доксорубицин в/в капельно 50 мг/м2 в 1-е сут
+
Метотрексат в/в капельно 40 мг/м2 в 1-е сут
+
Цисплатин в/в капельно 50 мг/м2 в 1-е сут (курс повторяют через 3—4 нед).Применение неоадъювантной или адъювантной химиотерапии у больных раком шейки матки до настоящего времени является предметом дискуссий и дальнейшего исследования.
Оценка эффективности лечения
Оценка эффективности химиотерапии у больных раком шейки матки проводится по изменению размеров опухоли и инфильтратов в параметральной клетчатке, а также по степени лечебного патоморфоза опухоли.
Эффективность отдельных противоопухолевых ЛС при лечении больных раком шейки матки по схемам монохимиотерапии варьирует от 10 до 40%:
■ цисплатин — 20—40%;
■ карбоплатин — 28%;
■ фторурацил — 20%;
■ паклитаксел — 17%;
■ доцетаксел — 13%.
Эффективность полихимиотерапии больных раком шейки матки по сводным данным составляет 20—30%.
Осложнения и побочные эффекты лечения
Побочные эффекты лечения зависят от токсического действия применяемых ЛС.
Прогноз
Прогноз при раке шейки матки главным образом зависит от стадии заболевания.
К неблагоприятным прогностическим факторам относятся:
■ высокая степень распространения опухолевого процесса;
■ двустороннее поражение параметрия;
■ наличие метастазов в регионарных и поясничных ЛУ;
■ анемия;
■ наличие опухоли в крае иссеченного органа.
При IA стадии пятилетняя выживаемость приближается к 100%, при IB стадии составляет 92—98%, при II стадии — 62— 84%, при III стадии — 30—72%, при IV стадии — 0—11%.
В.И. Кулаков, В.Н. Серов
Опубликовал Константин Моканов
Источник: medbe.ru
Источник: https://naturalpeople.ru/rak-shejki-matki-i-beremennost-klinicheskie-rekomendacii/
Рак шейки матки и беременность: рекомендации врачей
Злокачественное новообразование, сформировавшееся из тканей шейки матки – рак. Патологический процесс вполне может быть выявлен у женщины в период вынашивания ею малыша.
Такая ситуация диагностируется редко, не более, чем в 1-3 % от общего числа беременных. Однако и к такому необходимо быть готовой.
В группе риска по онкопатологии женщины в возрасте 28–35 лет, когда шансы оплодотворения яйцеклетки максимально высоки.
Рак шейки матки при беременности начинает быстро прогрессировать, и может потребоваться ее прервать. Решение принимается специалистами в каждом случае индивидуально.
Эпидемиология
Раковое поражение матки в ее шеечном отделе диагностируется в момент вынашивания малыша с частотой от 10 до 100 случаев на каждые 100 000 беременностей. Это около 12-15 % всех злокачественных новообразований у беременных.
Форма преинвазивного РШМ – тяжелая дисплазия. Выявляется гораздо чаще, поэтому объединение ее с дисплазией CIN III в одну категорию объяснимо значительным сходством клинических проявлений и подходами к тактике лечения.
Опыт акушеров свидетельствует, что более 65-75 % поражений раковыми процессами в момент вынашивания плода – это именно преинвазивный тип онкопатологии, то есть первая ее стадия.
Основные причины
На сегодня первопричины формирования очагов атипии в районе шейки матки достоверно специалистами не установлены. Теорий существует множество, однако, в большинстве случаев в организме женщины удается выявить вирус папилломы человека (ВПЧ). Его агенты проникают в ткани влагалища, а оттуда – в шейку при незащищенных половых сношениях.
Но бывают случаи диагностирования вирусной патологии у девственниц. Поэтому утверждать, что именно вышеназванный вирус является главной первопричиной мутации в клетках, будет ошибочно. При прочих равных условиях опухоль у одних женщин с ВПЧ формируется, а у других – нет.
Помимо всего прочего специалисты указывают на ряд негативных факторов, которые усугубляют ситуацию:
- присутствие в женском организме сразу нескольких подтипов ВПЧ;
- существенно пониженные в силу ряда причин иммунные барьеры, к примеру, из-за хронических соматических заболеваний, продолжительного вынужденного приема медикаментов;
- имеющиеся «плохие» привычки – злоупотребление табачной, алкогольной, наркотической продукцией;
- раннее начало половой жизни;
- беременность до 16 лет и раньше;
- беспорядочная половая жизнь, чересчур частая смена сексуальных партнеров;
- перенесенные в анамнезе заболевания, передаваемые при половых сношениях.
Вовсе не обязательно, что какой-либо из вышеперечисленных факторов приведет к появлению рака, но на их фоне риск многократно возрастает.
Симптоматика
На первых этапах своего появления опухолевый очаг в районе шейки матки никоим образом себя не проявляет.
Его можно выявить при проведении профилактических гинекологических осмотров путем взятия биоматериала с подозрительных участков органа.
Он часто произрастает на фоне имеющихся у женщины эндоцервицитов, полипов либо эктропиона, лейкоплакий, а также иных воспалительных и посттравматических процессов.
Для инвазивного течения рака шейки матки характерны контактные выделения с кровянистыми прожилками в них, реже они могут иметь гноевидный или зловонный характер.
Помимо этого, женщину начинают беспокоить болевые импульсы в нижних отделах живота и нижней области поясницы, колебания температуры. Все эти симптомы вовсе не специфичны для беременности.
Около 25-30 % женщин и вовсе не испытывают никаких отклонений в своем самочувствии.
Формирование клинической симптоматики в период беременности при раке шейки матки напрямую зависит от структуры и скорости распространения опухолевого очага. К примеру, при экзофитном течении рака будут наблюдаться больше кровянистые выделения у сексуально активных женщин – именно из-за полового контакта, травмирующего и без того видоизмененную шейку матки.
При преимущественно эндофитном течении онкопроцесса эпителиальная ткань, покрывающая поверхность шейки, может оставаться целой довольно большой промежуток времени. А кровянистые выделения будут наблюдаться только после того, как поперечный диаметр шейки органа не достигнет 5-6 см.Обратите внимание! Некроз, имеющий место быть в подобной ситуации, при увеличении параметров злокачественного новообразования и нарушением кровообращения будет обуславливать появление отчетливого гнилостного запаха выделений.
Болевые импульсы не столь характерны для поражения раком структур шейки матки. Они появляются при вовлечении в воспалительный процесс соседних органов либо с массивным некрозом центральной части опухоли.
Распространение же рака с шейки в параметральное пространство влечет за собой фиксацию к стенке таза, что проявляется выраженной болезненностью в районе крестца.
А при вовлечении в патологическую ситуацию вен и лимфососудов обязательно спровоцирует отечность нижних конечностей.
Подобная триада – болевые импульсы в районе спины, интенсивные отеки на голенях и стопах, а также гипофункция почечных структур – обязательно скажет высококвалифицированному специалисту о сформировавшемся локально распространенном опухолевом процессе.
Диагностика
Рак шейки матки и беременность требуют от специалиста особо пристального внимания к проведению диагностических процедур. В этой ситуации особенно важно не упустить момент, когда патологию еще можно излечить либо перевести в состояние длительной ремиссии.
Для того чтобы диагностика была максимально информативной, беременной женщине рекомендуется к проведению следующий комплекс процедур:
- Тщательный сбор анамнеза:
- личного – как протекали предыдущие беременности, не было ли перенесенных инфекционных заболеваний женской половой сферы, как часто посещает личного гинеколога;
- соматического – когда отметились сбои в самочувствии, что этому предшествовало, какие имеются хронические патологии;
- трудового – в какой сфере деятельности занята, имеются ли негативные факторы на рабочем месте, какой распорядок труда и отдыха, переведена ли в связи с беременностью на облегченный труд;
- семейного – имелись ли по женской линии онкопатологии.
- Гинекологический осмотр, в том числе ректовагинальный.
- Забор биоматериала на цитологическое исследование с поверхности шейки матки и из цервикального канала. Не стоит опасаться, что будет причинен вред ребенку или спровоцирован выкидыш. Оборудование на сегодняшний момент выполняется из стерильных и высококачественных материалов.
- Проведенная высококвалифицированным специалистом кольпоскопия помогает уточнить, имеются ли патологические изменения в тканях шейки матки у беременной. Однако ее необходимость определяется результатом цитологического исследования. Негативного воздействия на малыша не происходит.
Расставить все по своим местам и помочь провести адекватную дифференциальную диагностику помогает прицельная биопсия.
При беременности предпочтение отдается клиновидному ее варианту, поскольку для шейки органа он менее травматичен и практически не дает кровотечений.
Из дополнительных методик указываются УЗИ, рентгенография грудной клетки с экранизацией района живота, различные анализы крови, в том числе на онкомаркеры.
Источник: https://pro-rak.ru/organy/sheika-matki/beremennost-rekomendatsii-vrachej.html
Введение
Рак шейки матки (РШМ) является одним из наиболее распространенных злокачественных новообразований у беременных и встречается с частотой от 0,8 до 1,5 случая на 10 000 родов. Во время беременности и в течение первого года после родов верифицируется до 3% случаев болезни [1, 2].
Крупных рандомизированных исследований, на материалах которых можно основывать рекомендации по ведению беременных с РШМ, не проводилось. И при лечении этой категории больных применяются рекомендации, основанные на материалах исследований с участием небеременных пациенток.
При этом дополнительно тактика ведения беременных с РШМ определяется сроком гестации, стадией опухолевого процесса и желанием пациентки сохранить беременность. Лечение должно быть индивидуальным, своевременным, с минимальным риском для женщины и плода [2].
Во время беременности РШМ в большинстве случаев диагностируется на ранних стадиях, а средний гестационный срок составляет 19,5 нед. [3, 4]. Клинические проявления РШМ во время беременности зачастую отсутствуют или могут быть приняты за акушерские осложнения (влагалищное кровотечение, тазовые боли, боли по ходу седалищного нерва, анемия).
Тактика лечения пациенток с РШМ
Тактика лечения пациенток с РШМ определяется стадией заболевания, сроком гестации, а также вовлеченностью в процесс регионарных лимфатических узлов. Основными методами лечения являются хирургический и медикаментозный (химиотерапия) [5–7] (табл. 1).
Согласно приказу Минздрава России № 572н от 1 ноября 2012 г.
все беременные подлежат обязательному цитологическому скринингу, что позволяет своевременно поставить диагноз. При выявлении признаков, подозрительных в отношении микроинвазивного процесса, проводится атипичная конизация шейки матки с высотой конуса не более 1,5 см.
Во время беременности не производится выскабливание цервикального канала в связи с высоким риском прерывания беременности после данной манипуляции. Конизация шейки матки может быть выполнена в любом сроке гестации, но не менее, чем за 4 нед. до предполагаемых родов.
При IA1 стадии (инвазия до 3 мм и протяженность по горизонтали до 7 мм без сосудистой инвазии) конизация является оптимальным и безопасным методом лечения. Риск метастазирования составляет 0,8% при плоскоклеточном раке и 1,5% при аденокарциноме.
При подозрении на поражение тазовых лимфатических узлов показано проведение тазовой лимфаденэктомии (ТЛАЭ) или биопсии сторожевого лимфатического узла [8].
Ведение пациенток до 22 нед. гестации с IА2 и IB1стадией и опухолью до 2 см.
На первом этапе проводится атипичная конизация шейки матки с лимфаденэктомией. Если подтверждается метастатическое поражение лимфатических узлов, должен быть рассмотрен вопрос прерывания беременности.
При отсутствии поражения лимфатических узлов возможно пролонгирование беременности с проведением стандартной терапии после родов (при IА2 стадии) или неоадъювантной химиотерапии (НАХТ) (при IB1 стадии) с отсроченным стандартным лечением после родов [9] (рис. 1).
Ведение пациенток в сроке более 22 нед. с IА2 и IB1стадией при опухоли до 2 см.
В данном сроке гестации для стадирования процесса проводится атипичная конизация шейки матки. Тазовая лимфаденэктомия не выполняется в связи с техническими ограничениями, связанными с размером матки. При подтверждении IА2 стадии после родов проводится стандартное лечение, при IB1 стадии начинают неоадъювантную полихимиотерапию [9].
Ведение беременных до 22 нед.
Беременным в сроке гестации до 22 нед.
с подтвержденным РШМ IB2 и IIA стадии рекомендовано прерывание беременности вне зависимости от вовлеченности лимфатических узлов [9]. После 22 нед. проводят несколько курсов НАХТ. Последний курс должен быть завершен не позднее 3 нед. до родов [9].
Хирургическое лечение
Диагностика РШМ основывается на гистологическом исследовании, однако прогноз заболевания определяется размером опухоли и вовлеченностью в патологический процесс лимфатических узлов. В первой половине беременности (до 22 нед.) проведение лапароскопической ТЛАЭ является безопасной и весьма информативной операцией [10].
При выявлении метастазов показано прерывание беременности и проведение химиолучевой терапии [11]. Пролонгирование беременности допустимо при интактности лимфатических узлов и начале НАХТ [11].
Проведение трахелэктомии во время беременности не рекомендовано в связи с малой эффективностью и высоким риском прерывания беременности (до 34%) [12].
Неоадъювантная химиотерапия
В случае пролонгирования беременности у пациенток с местнораспространенным РШМ проведение НАХТ позволяет стабилизировать опухолевый процесс [6]. Расчет лечебной дозы и выбор препарата идентичен таковым вне беременности.
Однако необходимо учитывать, что физиологические изменения, связанные с беременностью (гемодилюция, гипопротеинемия, ускорение скорости клубочковой фильтрации, появление третьего пространства — амниотической полости), оказывают влияние на фармакокинетические свойства химиопрепаратов.
Согласно международным протоколам химиотерапия не проводится в I триместре беременности в связи с высоким риском эмбриотоксического и тератогенного действия.
Во время беременности у пациенток с РШМ химиотерапию можно проводить начиная со II триместра: при IB1 стадии, отсутствии метастазов в лимфатических узлах и размерах опухоли
Источник: https://luxeth.ru/rak-shejki-matki-i-beremennost-klinicheskie-rekomendacii/
Рак шейки матки. Клинические рекомендации

- Рак шейки матки
- Хирургия
- Лучевая терапия
- Химиотерапия
ВПЧ – вирус папилломы человека
РШМ – рак шейки матки
МКБ 10 – Международная классификация 10 пересмотра
ВОЗ – Всемирная Организация Здравоохранения
КТ – компьютерная томография
МРТ – магниторезонансная томография
УЗИ – ультразвуковое исследование
ЭКГ – электрокардиография
ПЭТ – позитронно эмиссионная томография
ПЭТ-КТ – позитронно эмиссионная томография, совмещенная с КТ
ЛТ – лучевая терапия
ХТ – химиотерапия
Термины и определения
Рак шейки матки (РШМ) – злокачественная опухоль, исходящая из слизистой оболочки шейки матки (эктоцервикса или цервикального канала)
Операция I типа — экстрафасциальная экстирпация матки (по классификации M. Piver, 1974)
Операция II типа — модифицированная расширенная экстирпация матки (подразумевает удаление медиальной половины кардинальных и крестцово-маточных связок и тазовую лимфодиссекцию; мочеточник туннелируется, но не мобилизуется по нижнелатеральной полуокружности) (по классификации M. Piver, 1974)
Операция III типа — расширенная экстирпация матки по Мейгсу (подразумевает удаление кардинальных и крестцово-маточных связок от стенок таза, верхней трети влагалища и тазовую лимфодиссекцию) (по классификации M. Piver, 1974)
Расширенная трахелэктомия — хирургическое вмешательство, включающее удаление шейки матки с параметральной клетчаткой и верхней третью влагалища, двустороннюю тазовую лимфаденэктомию и наложение анастомоза между телом матки и влагалищем.
1.1 Определение
Рак шейки матки (РШМ) – злокачественная опухоль, исходящая из слизистой оболочки шейки матки (эктоцервикса или цервикального канала).
1.2 Этиология
РШМ имеет спорадический характер. Развитие этого заболевания не связано с наличием известных наследственных синдромов. Причиной развития РШМ является ВПЧ [1,2]. Онкогенные подтипы ВПЧ 16/18 обнаруживаются у большинства больных РШМ.
В станах с высоким уровнем заболеваемости РШМ, персистирующий ВПЧ встречается у 10-20% женщин, в то время как в странах с низким уровнем заболеваемости – только у 5-10% [3].
В качестве факторов риска развития данной патологии рассматриваются: раннее начало половой жизни и ранние первые роды, частая смена половых партнеров, отказ от контрацептивов «барьерного» типа, курение, применение оральных контрацептивов, иммуносупрессия [4,5]. Дискутируется вопрос о влиянии различных инфекций, передаваемых половым путем.
1.3 Эпидемиология
Ежегодно в мире регистрируется 528 тысяч новых больных раком шейки матки (РШМ) и 266 тысяч смертей от этого заболевания. Широкое распространение этого заболевания отмечено в развивающихся странах, на которые приходится 78% наблюдений [7]. В 2012 г. в России было зарегистрировано 15 427 новых случаев РШМ, т.е.
на долю этой патологии в структуре заболеваемости женщин злокачественными новообразованиями пришлось 5,3% (5 место). По отношению к 2007 г. прирост абсолютного числа заболевших составил 12,2%. В возрастной группе 15—39 лет заболеваемость РШМ была максимальной (22,3%) по сравнению с другими возрастными группами [6].
В структуре смертности от онкологических заболеваний в России в 2012 году среди женщин РШМ составил 4,7%, что соответствует 8-му месту. Летальность на первом году с момента установления диагноза составила 17%. В возрастной группе 15—39 лет смертность от РШМ также была максимальной (21,1%) по сравнению с другими возрастными группами [6].
1.4 Кодирование по МКБ 10
C53 Злокачественное новообразование шейки матки
C53.0 Внутренней части
C53.1 Наружной части
C53.8 Поражение шейки матки, выходящее за пределы одной и более вышеуказанных локализаций
C53.9 Шейки матки неуточненной части
1.5 Классификация
1.5.1 Международная гистологическая классификация (классификация ВОЗ, 4-е издание, 2014 г) [8]:
- Опухоли из плоского эпителия:
- Плоcоклеточные интраэпителиальные поражения (цервикальная интраэпителиальная неопразия (CIN) / поражение плоского эпителия (SIL)):
- легкая дисплазия (CIN I/ поражение плоского эпителия легкой степени (LSIL))
- умеренная дисплазия (CIN II / поражение плоского эпителия тяжелой степени (HSIL))
- тяжелая дисплазия (CIN III / HSIL)
- рак in situ ( III / HSIL).
- Плоскоклеточный рак с началом инвазии (микроинвазивный)
- Плоскоклеточный рак
- ороговевающий;
- неороговевающий;
- базалоидный;
- веррукозный;
- кондиломатозный;
- папиллярный;
- лимфоэпителиальный;
- плоскоклеточно-переходноклеточный;
- Опухоли из железистого эпителия:
- Аденокарцинома in situ;
- Аденокарцинома с началом инвазии;
- Аденокарцинома:
- муцинозная:
- эндоцервикального типа;
- кишечного типа;
- перстневидноклеточная;
- аденокарцинома с минимальными изменениями;
- виллогландулярная;
- эндометриоидная;
- светлоклеточная;
- серозная;
- мезонефральная;
- Другие эпителиальные опухоли:
- Железисто-плоскоклеточный рак;
- стекловидноклеточный рак;
- Аденокистозный рак;
- Аденобазальный рак;
- Нейроэндокринные опухоли:
- карциноид;
- атипичный карциноид;
- мелкоклеточный рак;
- крупноклеточный нейроэндокринный рак;
- Недифференцированный рак
Выделяю три степени дифференцировки РШМ:
G1 – высокодифференцированная
G2 – умереннодифференцированная
G3 – низкодифференцированная или недифференцированная
Gх – невозможно определить степень дифференцировки
1.6 Стадирование
Диагноз РШМ устанавливается только на основании результатов гистологического исследования.
РШМ стадируется клинически. Клиническая стадия РШМ устанавливается до начала специальной терапии, что необходимо для выбора метода и составления плана лечения. Клиническая стадия не изменяется вне зависимости от последующих находок.
В случаях, когда есть затруднения в точном определении стадии, следует устанавливать более раннюю. Морфологические находки у больных, подвергнутых хирургическому лечению, не изменяют клиническую стадию. Они должны быть отмечены отдельно. Для этой цели подходит номенклатура TNM.
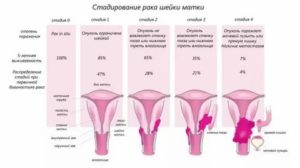
Стадирование производится на основании классификации FIGO (2009г.) и TNM (7-е издание, 2009г.) [9]Таблица 1. Классификация РШМ по стадиям (FIGO) и распространенности опухолевого процесса (TNM).
| TNM | FIGO | ||
| TX | Недостаточно данных для оценки первичной опухоли | ||
| T0 | Первичная опухоль не определяется | ||
| Tisа | Рак insitu, преинвазивный рак (эти случаи не входят в статистику заболеваемости раком шейки матки) | ||
| T1 | Стадия Iб | Опухоль ограничена маткой (распространение на тело матки не учитывается) | |
| T1a | IА | Диагноз ставится только при гистологическом исследовании | |
| T1a1 | IА1 | Глубина инвазии не более 3 мм (микроинвазивный рак). Горизонтальное распространение не должно превышать 7 мм, в противном случае опухоль следует относить к стадии IВ | |
| T1a2 | IА2 | Глубина инвазии более 3 мм, но не более 5 мм (измеряется от базальной мембраны поверхностного или железистого эпителия). Горизонтальное распространение не должно превышать 7 мм, в противном случае опухоль следует относить к стадии IВ | |
| T1b | IВ | Глубина инвазии более 5 мм | |
| T1b1 | IВ1 | Размеры опухоли не более 4 см | |
| T1b2 | IВ2 | Размеры опухоли более 4 см | |
| T2 | Стадия IIв | Опухоль, распространившаяся за пределы матки, без перехода на стенки таза и поражения нижней трети влагалища | |
| T2a | IIА | Без вовлечения параметрия | |
| T2a1 | IIА1 | Размеры опухоли не более 4 см | |
| T2a2 | IIА2 | Размеры опухоли более 4 см | |
| T2b | IIВ | С вовлечением параметрия | |
| T3 | Стадия IIIг | Опухоль, вовлекающая стенки таза (при ректальном исследовании отсутствует пространство между опухолью и стенкой таза) или нижнюю треть влагалища, а также все случаи рака шейки матки с гидронефрозом и нефункционирующей почкой | |
| T3a | IIIА | Вовлечение нижней трети влагалища | |
| T3b | IIIВ | Распространение на стенку таза или гидронефроз и нефункционирующая почка | |
| Стадия IV | Опухоль, распространившаяся за пределы таза или прорастающая слизистую мочевого пузыря или прямой кишки (буллезный отек не позволяет отнести опухоль к стадии IV) | ||
| T4 | IVАд | Прорастание мочевого пузыря или прямой кишки | |
| M1 | IVВ | Отдаленные метастазы | |
| Состояние регионарных лимфатических узлов | Отдаленные метастазы | ||
| NX | Недостаточно данных для оценки | M0 | Отдаленные метастазы отсутствуют |
| N0 | Признаков поражения регионарных лимфатических узлов нет | M1е | Имеются отдаленные метастазы |
| N1 | Метастазы в регионарных лимфатических узлах | ||
| а В классификации FIGO стадию 0 (Tis) не применяют.б Стадии IА1 и IА2 диагностируют на основании результатов гистологического исследования операционных препаратов преимущественно после конизации шейки матки. При конизации должна быть удалена вся измененная влагалищная часть шейки матки. Если опухоль определяется макроскопически, то следует относить ее к стадии T1b. Глубина инвазии определяется от базальной мембраны, независимо от того, исходит опухоль из поверхностного эпителия или из железистого. Выявление опухолевых эмболов в сосудах не меняет стадию, но должно быть отражено в заключении гистологического исследования, поскольку может повлиять на тактику лечения. Распространение на тело матки не учитывается, поскольку переход опухоли на тело матки до операции выявить очень трудно. | |||
| в При вовлечении параметрия стадия III диагностируется тогда, когда инфильтрат в параметрии имеет узловую форму и доходит до стенки таза. В остальных случаях диагностируется стадия IIb. Следует подчеркнуть, что при гинекологическом исследовании судить о природе инфильтрата (воспалительный или опухолевый) невозможно. | |||
| г При гидронефрозе и нефункционирующей почке, обусловленных сдавлением мочеточника опухолью, диагностируют стадию III.д Инвазия в слизистую оболочку мочевого пузыря или прямой кишки должна быть подтверждена результатами биопсии.е Включая метастазы в паховых, поясничных лимфатических узлах, а так же на брюшине, за исключением серозных оболочек органов малого таза. Исключены метастазы во влагалище, серозные оболочки малого таза и придатки. |
2.1 Жалобы и анамнез
- Рекомендуется тщательный сбор жалоб и анамнеза у пациентки с целью выявления факторов, которые могут повлиять на выбор тактики лечения.
Уровень убедительности рекомендаций — B (уровень достоверности доказательств — IIb)
Источник: https://medi.ru/klinicheskie-rekomendatsii/rak-shejki-matki_14236/
Рак шейки матки и беременность

06.04.2017
Беременность во время рака шейки матки встречается редко, приблизительно 3% случаев. В группе риска женщины в возрасте 28 — 32 лет.
С беременностью процесс новообразования стремительно прогрессирует, поэтому специалисты ставят неутешительный прогноз.
Возраст от 21 года до 35 лет называют детородным, в этом возрасте женщины интересуются: можно ли забеременеть с таким диагнозом? Забеременеть с раком шейки матки можно, но врачи не рекомендуют этого делать пока женщина не вылечиться. Патология мешает нормальному вынашиванию плода.
Все методы борьбы с патологией сводят шансы забеременеть к нулю. Это происходит из-за:
- проведения гистерэктомии (операция по удалению шейки матки);
- лучевой терапии. После лечения яичники не выполняют своих функций.
Если опухоль шейки матки (РШМ) диагностирована на ранних сроках, то лечение назначается в виде конизации или петлевой эксцизии. При таких операциях матка не травмируется и остается целой, а у пациентки появляется шанс забеременеть после операции.
Но такие виды терапии допустимы на ранних этапах развития онкологического заболевания.
Есть один метод хирургического вмешательства, когда ампутируют шейку матки.Такая операция называется трахелэктомия. Врачи удаляют шейку матки и верхнюю часть влагалища, в которой находятся тазовые лимфатические узлы. В итоге операции влагалище становится короче.
Такая операция не новшество и используют ее на протяжении 12 лет. После окончания лечения женщины легко беременели и вынашивали детей. Но есть и минусы трахелэктомии ⏤ преждевременные роды и выкидыши.
Это происходит из-за того, что отсутствует поддерживающая функция, которой занимается шейка матки.
Женщина самостоятельно родить не сможет, так как отверстие шейки матки было зашито, поэтому проводится только кесарево сечение. Ампутировать шейку матки можно только на первых стадиях развития онкологического заболевания. Никакой врач не даст вам полной гарантии того, какой будет объем выполнен.
Гистологическое исследование на раковые клетки проводится во время операции, поэтому ход операции может поменяться в любую минуту.
Врачи не исключают того, что раковые клетки могут быстро распространиться на матку, поэтому не исключено, что во время удаления шейки матки будет удалена и матка.Когда у пациентки диагностировали онкологию на этапе 1а или 1b, то вместе с шейкой матки удаляют и тазовые лимфоузлы. Потому что не исключено, что в этих лимфатических узлах нет раковых клеток. Если их не удалить, то через определенное время онкология снова даст о себе знать.
На начальном этапе развития новообразования, лимфатические узлы практически не поражаются раковыми клетками. Но, если вдруг они были замечены хоть в одном узле, то после проведения хирургического вмешательства проводят лучевую терапию. А лучевая терапия причина бесплодия.
Беременность при онкологии шейки матки
Все зависит от того, на каком сроке беременность при раке шейки матки:
- Когда женщина находится на втором или третьем месяце, то рекомендуется лечение, так как через полгода после родов, может быть уже поздно, и беременность прерывают;
- Беременность после 14 недель не прерывается, лечение не проводится. Терапию начинают после родов. Назначается кесарево сечение и врачи сразу же удалят матку.
Симптоматика рака шейки матки
Рак шейки матки при беременности имеет симптомы, как и не во время беременности. Дополнительно возникает проблема в кровяных выделениях (это основные признаки онкологии), во время беременности они могут быть причиной другого явления.
На первых месяцах беременности кровяные выделения могут стать признаком выкидыша. Причины этому: интимная близость, физическая нагрузка, поднятие тяжестей.
С 14 недели и до конца беременности кровь из влагалища может появляться из-за отслойки плаценты или неправильного предлежания плода. Когда пациентка вынашивает ребенка, то стенки шейки матки становятся чувствительны, из-за этого они быстрее поражаются злокачественными новообразованиями, также новообразования стремительно распространяются за ее пределы.
Часто метастазы распространяются в подмышечные, подключичные и парастернальные лимфатические узлы. Из-за этого сама беременность негативно влияет на развитие онкологической болезни. Также рак негативно влияет на процесс вынашивания. Часто беременность наступает раньше срока или же выкидышем на поздних сроках.Женщину беспокоят боли в области малого таза.
Диагностика рака
На ранних сроках беременности кровотечение может быть началом выкидыша, а на последнем ⏤ акушерской патологией, например, неправильного предлежания или преждевременной отслойкой плаценты.
Во время беременности женщину усаживают на гинекологическое кресло и проводят осмотр шейки матки. Врачи, опасаясь за плод, боятся проводить биопсии, что усугубляет в свою очередь ситуацию.
С помощью цитологического скрининга можно получить сведения насколько часто рак шейки матки диагностируется у беременных (у 0,36%). Из них частота выявления патологии покровного эпителия шейки матки с признаками онкологии у 0,33%, а с метастазами за пределы органа у 0,03%.
Чтобы диагностировать рак шейки матки у женщины, которая находится в положении, применяют двухэтапную систему диагностики.
- Во время гинекологического осмотра врач проводит цитологический скрининг.
- Если при цитологическом скрининге появились подозрения на рак, то проводят углубленную комплексную диагностику.
По результатам лабораторных исследований, специалисты определили, что беременность на 3 триместре и период после родов, неблагоприятно влияет на течение онкологического заболевания.
Лечение рака шейки матки
Когда рак шейки матки диагностирован на раннем сроке беременности, то ее в любом случае прерывают, иссекают небольшой участок шейки матки для лабораторного исследования.
Второй и третий триместр проходят под кольпоскопическим (регулярно проводят осмотр слизистой оболочки шейки матки и влагалища под специальным светом) и цитологическим ( берут мазок из влагалища для лабораторного исследования) наблюдением. Через 3-4 месяца после родов проводят конусовидную эксцизию шейки матки.
Если диагностирована патология покровного эпителия с признаками онкологии, рак на начальном этапе развития, а женщина хочет родить малыша, то специалисты проводят функционально-щадящее лечение:
- с помощью электрохирургического вмешательства иссекается конусообразный фрагмент шейки матки (электроконизация);
- для лечения патологических изменений в шейке матки применяют жидкий азот (криодеструкция);
- ножевая или лазерная ампутация шейки матки.
Часто специалисты пользуются радиоволновой хирургией. С помощью этой методики лечения проводят нетравматический разрез, коагуляцию мягких тканей, а сами ткани не разрушаются. Разрез производят за счет тепловых волн, образующихся при контакте мягких тканей с электродом. Электрод передает высокочастотные радиоволны.
Для обезболивания используется кетамин, который вводится внутривенно. Осложнения после операции встречаются редко. Терапия подбирается для пациентки индивидуально и зависит от ее общего состояния и срока беременности.
- Лечение онкологическое заболевания, которое находится на стадии 1а, на первых месяцах беременности проводится путем экстирпации матки вместе с верхней частью влагалища.
- Опухоль со стадией 1b на раннем сроке беременности или после родов, удаляется вместе с маткой. Если после операции специалисты заметили глубокие поражения стенок матки или регионарные метастазы, то они назначают дистанционное облучение.
- Когда на поздних сроках диагностирована стадия 1b, то женщине делают кесарево сечение и удаляют матку, а через несколько месяцев после родов проводят дистанционную лучевую терапию.
- Когда новообразование находится на этапе 2а, при любых сроках беременности назначают расширенную экстирпацию матки и после операции ⏤ дистанционное облучение. Если онкологию обнаружили после родов, то перед удалением матки проводят облучение, а после операции, если выявлены регионарные метастазы и глубокая инвазия, проводится дистанционное облучение.
- В первом триместре с диагнозом рак шейки матки на 2b стадии развития применяется лучевая терапия и дистанционное облучение, а сама беременность прерывается. Во втором и третьем триместре назначается кесарево сечение и лучевая терапия.
- Опухоль на третьей стадии развития лечится по такой же схеме, как и вторая.
При любых операциях применяют эндотрахеальный наркоз.
Забеременеть после лечения рака?
После лечения онкологического заболевания забеременеть и выносить ребенка возможно, но только при условии, что новообразование было диагностировано на начальном этапе развития.
В противоположном случае забеременеть не удастся, так матка будет удалена.
Всех женщин, которые столкнулись с раком шейки матки интересует один вопрос: можно ли забеременеть? У врачей по этому поводу есть рекомендации: ребенка нужно зачать не раньше, чем через два года после операции и после полного восстановления организма. Бывают случаи, что пациентке разрешают рожать естественным путем.
Пациентки, победившие онкологическое заболевание, находятся в группе риска по невынашиванию плода.
Если рак шейки матки диагностирован у женщины в возрасте от 25 до 35 лет, то лечение необходимо начинать быстрее, иначе новообразование может распространится на важные органы. Лечение позволит сохранить матку и даст женщине возможность спустя время родить малыша.
Источник: https://wmedik.ru/zabolevaniya/onkologiya/rak-shejki-matki-i-beremennost.html
