Реканализация маточных труб гистероскопия
Содержание
Реканализация: восстановим проходимость труб! Беременность в подарок!
Для успешного наступления беременности недостаточно только одного регулярного менструального цикла и овуляций в срок.
В некоторых случаях оплодотворенная яйцеклетка не сможет попасть в полость матки и имплантироваться там. Причина тому – непроходимость маточных труб.
При таком диагнозе применяется реканализация маточных труб – это процедура восстановления проходимости различными методами.
Показания
Основное показание – это непроходимость маточных труб. Такое состояние развивается как результат воспалительных процессов в малом тазу. Любое воспаление на стадии завершения характеризуется притоком клеток крови, которые уничтожают распавшиеся клетки, чужеродные микроорганизмы и вещества. Это сопровождается процессом образования соединительной ткани.
Если ситуация развивается на месте травмы кожи, мышц, то замещение утраченных участков тканей носит положительный момент. А при завершении воспаления в малом тазу, активное образование соединительной ткани угрожает формированием спаек (синехий) и развитием спаечной болезни. Они имеют вид тяжей, которые пережимают, деформируют придатки снаружи.
Вовлечение в воспалительный процесс внутренней части придатков приводит к образованию синехий в них. Сперматозоидам еще удается просочиться через измененный просвет. А оплодотворенная яйцеклетка не сможет пройти в полость матки. Это создает повышенный риск развития внематочной беременности.
Причины развития непроходимости могут быть следующие:
- половые инфекции, чаще всего хламидиоз, но может быть и хроническая гонорея;
- последствия частых абортов, внутриматочных манипуляций, установленной спирали;
- абдоминальные операции на нижнем сегменте живота: аппендицит, киста яичника.
Симптомов у трубной непроходимости нет. Женщина будет чувствовать себя абсолютно нормально, в некоторых случаях из-за наружных спаек возможны периодические тянущие боли внизу живота. Для точной диагностики УЗИ неэффективно. Применяют следующие диагностические методы:
- гистеросальпингографию;
- эхосальпингографию;
- лапароскопию.
Консервативные методы лечения непроходимости неэффективны. Поэтому используются хирургические, которые помогают временно восстановить просвет. Но приблизительно через полгода спайки образуются снова.
Методика проведения
Реканализация относится к новейшим методикам лечения трубного бесплодия. Для проведения манипуляции нужно соблюсти некоторые условия:
- отсутствие воспалительных процессов в области малого таза;
- непроходимость в интрамуральном отделе;
- в течение последних 30 дней не было операций на матке или придатках;
- отсутствие кровотечения.
Интрамуральный, или интерстициальный, отдел находится ближе всех к матке и защищен ее стенкой. Это наиболее узкий отдел, его просвет всего 1 мм. Причиной непроходимости в этом месте чаще всего являются внутренние спайки.
Оптимальный день для выполнения вмешательства – пятые-десятые сутки после окончания месячных.
Реканализация в действии
Для проведения манипуляции длительная госпитализация не обязательна. Многие клиники предлагают ее в виде амбулаторного лечения.
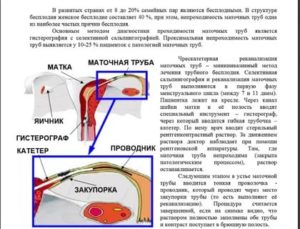
Женщина располагается на гинекологическом кресле. Внешние половые органы дезинфицируются. Обязательно предварительно осматривается влагалище.
Шейку матки предварительно бужируют – расширяют просвет, если имеется стеноз цервикального канала. Иммобилизация шейки с помощью пулевых щипцов может не потребоваться: катетер для реканализации имеет достаточную жесткость и заостренный конец, поэтому легко пройдет через цервикальный канал. А изгиб в форме клюшки позволит легко попасть в просвет трубы.
После бужирования вводят катетер. Для контроля используют трансабдоминальное УЗИ. Кончик катетера располагают у истмического отдела, в котором нарушена проходимость. Проводник фиксируют у входа в устье.
Вводят 2-3 мл рентгеноконтрастного вещества. Должно произойти контрастирование, которое позволит с помощью рентгена оценить состояние просвета.
Далее продвигают ангиографический проводник с очень маленьким диаметром через непроходимый участок.
После этого вновь вводят рентгеноконтрастное вещество, предварительно удалив проводник. Выполняют снимок, чтобы убедиться, что проходимость восстановлена.Реканализация маточных труб может выполняться после проведенной ранее перевязки. Замечено, что даже в естественных условиях у 18 из 100 женщин, которые выбрали перевязку как способ предохранения от зачатия, через 7-10 лет беременность наступает естественным путем.
Методика с использованием лазера
Лазерная реканализация маточных труб заключается в облучении внутренней стороны трубы лазерным лучом в течение 1-5 минут.
Лечение проводится в фазу пролиферации – сразу после окончания менструации. Пациентку госпитализируют, так как выполняется лапароскопическая операция под эндотрахеальным наркозом.
Для лазерной реканализации маточных труб используется лапароскопический доступ
В полость живота вводят световод и облучают наружную поверхность трубы в течение 1-5 минут. Затем через фимбриальный отдел световод вводят до места непроходимости. Также облучают его, но непродолжительно, 30-40 секунд. После этого световод извлекают и осматривают. При наличии нагара, его очищают, снова вводят в просвет трубы. Повторное облучение длится 1-5 минут.
Последним этапом через цервикальный канал вводят контрастное вещество и выполняют снимок с целью проверки восстановленного просвета.
Эта методика подходит только для лечения непроходимости, возникшей в результате воспаления. Но она не дает 100% результат. Некоторым женщинам требуется повторная операция, которую выполняют не ранее, чем через 3-4 месяца.
Эффект от лазерной реканализации достигается путем внешнего и внутреннего воздействия. При облучении снаружи улучшается микроциркуляция в тканях. Лазер обладает антибактериальными свойствами, поэтому может дополнить противовоспалительное лечение.
При воздействии на внутреннюю поверхность ускоряются репаративные процессы, эффективно восстанавливается ресничный эпителий. Установлено, что под влиянием лазера образуются более нежные рубцы.
Реакции и осложнения
После реканализации проходимость восстанавливается у 70-90% женщин. Но это не гарантирует наступление беременности. По литературным данным, она становится возможной только в 11-48% случаев.
Методика может привести к некоторым осложнениям. Следует помнить о возможной аллергической реакции на рентгенконтрастный препарат. Редко, но возможно появление повреждений и развитие кровотечений. Иногда возникают инфекционно-воспалительные осложнения.
Реканализация маточных труб является новой методикой, которая превосходит по эффективности гидротубацию. Но она не может помочь всем женщинам с бесплодием. Для кого-то последним шансом остается ЭКО.
Источник: https://ginekolog-i-ya.ru/rekanalizaciya-matochnyh-trub.html
Реканализация маточных труб: показания, подготовка, техника проведения, осложнения
В некоторых случаях причину бесплодия женщины следует искать в нарушенной способности к транспортировке яйцеклетки по маточным трубам (фаллопиевым), мешающей ей добраться до полости матки, чтобы закрепиться там.
Проблему, связанную с непроходимостью фаллопиевых каналов, решают несколькими способами, наиболее современным является реканализация маточных труб.
Процедуру по расширению просвета выполняют как амбулаторно без наркоза, так и в стационаре под наркозом, но после соответствующей подготовки.
Понятие реканализации маточных труб
Фаллопиевыми трубами, состоящими из нескольких отделов, называют парные (слева и справа) трубчатые русла, соединяющие матку с яичником. Длина труб с колеблющимся диаметром составляет 10-12 см. Первым симптомом нарушения функционирования маточных труб становится невозможность забеременеть.
Причина отсутствия зачатия обычно связана со следующими факторами:
- воспалением придатков;
- спаечным процессом;
- разрастанием эндометриального слоя.
Чаще всего одна из причин этого вида бесплодия объясняется последствием вялотекущего воспалительного процесса в трубах, ведущего к образованию спаек. Лепестки препятствуют движению яйцеклетки к матке, вызывая бесплодие. Для избавления от невозможности зачатия по причине проксимальной окклюзии (закупорки) маточных труб назначают их реканализацию.
Эта безболезненная процедура, выполняемая как амбулаторно, так и в стационаре, ликвидирует следы плотного слипания стенок трубных русел, вызванного внутренними или внешними спайками.
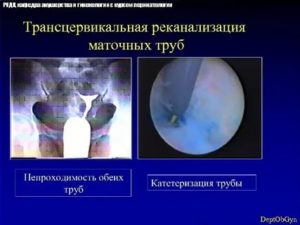
Восстановительную операцию проводят под контролем рентген аппарата или лапароскопа, вводимого через брюшину.
Во время амбулаторной манипуляции через устье цервикального канала вводят тонкий проводник, увлекающий за собой катетер с прикрепленным к нему баллончиком.
Добравшись до трубной полости, резервуар с воздухом начинает раздуваться, способствуя расширению просвета трубы. Врач медленно продвигает катетер с баллончиком по трубному руслу, рассекая спайки и добиваясь полного восстановления его проходимости.Процедуру реканализации не проводят при обширном спаечном процессе по причине отсутствия эффекта от данной манипуляции. По мнению специалистов, методика помогает лечить бесплодие у пациенток не старше 30-35 летнего возраста.
Когда назначают процедуру
опасность непроходимости маточных труб в повышении риска внематочной беременности. Процедуру по восстановлению свободного движения плодного яйца по просвету фаллопиева русла назначают после диагностики трубного фактора бесплодия, если нет зачатия в течение года регулярных половых контактов без контрацепции.
Показаниями к проведению манипуляции служат состояния, ставшие причиной проксимальной окклюзии:
- наличие спаечных пленок в просветах маточных труб, малом тазу, уменьшающих диаметр трубного просвета или перекрывающих его;
- нарушенная перистальтика трубы с замедленным или усиленным движением ворсинок внутренней оболочки русла;
- последствия хронических воспалительных процессов в полостях матки, яичников, фаллопиевых труб, блокирующие их просвет;
- перенесенные половые инфекции (хламидиоз, гонорея и др.), неинфекционные заболевания (сальпингит), а также признаки генитального туберкулеза;
- симптомы патологического разрастания железистых структур, выстилающих матку (эндометриоз), обнаруженные в нетипичном месте;
- осложнения, ставшие результатом сложных абортов или родов, операций и травм на органах брюшной полости.
Допускается проведение реканализации после ранее выполненной перевязки маточных труб. Согласно статистике, на каждые 100 женщин, выбравших перевязку как предохранительный от зачатия способ, приходится 18 забеременевших пациенток. Хотя радость беременности приходит через 8-10 лет, зачатие реализуется естественным образом.
Подготовка
Перед назначением внутренней манипуляции пациентка проходит обследование с целью выявления острых либо хронических заболеваний органов половой системы. Болезни необходимо вылечить для защиты полости матки и труб от угрозы инфицирования во время операции. Реканализацию выполняют сразу после окончания критических дней.
Чтобы проверить степень проходимости фаллопиевых каналов, врач выбирает метод специальной диагностики для подтверждения трубного варианта бесплодия.
- Во время диагностической гистероскопии в пространство маточных труб вводят зонд, оснащенный видеокамерой. По изображению на мониторе хирург выясняет состояние входа в трубы с проверкой их проходимости, осматривает матку изнутри.
- По ходу эхогидротубации появляется возможность оценки состояния трубного просвета. Диагностика позволяет выяснить возможность нормального процесса оплодотворения и закрепления зиготы в полости матки.
- Методом метросальпингографии определяют проходимость под контролем рентгена. По сравнению с гистероскопией, этот способ менее информативный, не дает развернутой и точной картины из-за низкого качества рентгенографической пленки.
Нормальная проходимость маточной трубы важна для осуществления оплодотворения, факт узости просвета из-за спаек или воспалительного отека лишает яйцеклетку контакта со сперматозоидом, делая невозможным зачатие.
Какие анализы необходимо пациентке иметь на руках до операции:
- биохимию крови для обнаружения воспалительных или инфекционных процессов;
- коагулограмму, позволяющую оценить скорость свертываемости крови;
- мазок с целью выявления инфекций, которые передаются через половые контакты;
- рентгенографию легких, а также УЗИ органов, расположенных в малом тазу;
- электрокардиограмму, если для проведения манипуляции требуется наркоз.
Процедура реканализации будет эффективна для избавления от внутритрубного спаечного процесса, если русло трубы снаружи не обтянуто спайкой. Если причина блокирования прохода маточных труб связана с аномалиями врожденного характера или произошла после удаления труб, операцию провести невозможно.
Техника проведения
На амбулаторную процедуру, выполняемую без наркоза или по желанию под местным наркозом, уходит 30-90 минут, проходит она без разрезания или прокалывания брюшины. В большинстве современных клиник операцию делают без госпитализации, в тот же день пациентка может вернуться к обычному образу жизни, если не был проведен наркоз.
Важное условие процедуры: непроходимость обнаружена в зоне интрамурального отдела, который расположен близко к матке, под защитой ее стенки. Это самое узкое место с просветом в 1 мм, где существуют оптимальные условия для слипания стенок трубы из-за закупорки спайками.
Баллонная методика
Безболезненную реканализацию без применения наркоза проводят амбулаторно при отсутствии маточных кровотечений. Также не должно быть оперативных вмешательств на матке либо придатках в течение прошлого месяца.
Ход операции:
- Промежность пациентки, расположившейся в гинекологической позе, обрабатывают дезинфицирующими растворами. После введения гинекологического зеркала врач осматривает влагалище с визуальным исследованием зева шейки матки.
- При стенозе цервикального канала потребуется выполнить бужирование шейки для расширения ее просвета. В него вводится достаточно жесткий зонд (катетер) с заостренным концом, обеспечивающий легкий проход по цервикальному каналу сквозь его изгиб к просвету.
- Под контролем трансабдоминального УЗИ в расширенную зону канала запускают зонд, направив его заостренным концом в сторону области с нарушенной проходимостью. Зафиксировав проводник на входе устья, через него вводят контрастное вещество (2-3 мл), которое позволяет оценить на рентгене узость просвета.
- После контрастирования внутри маточной трубы приступают к аккуратному продвижению ангиографического проводника с очень маленьким диаметром сквозь непроходимую область.
- Удаляют проводник после реканализации интрамурального участка трубы, чтобы ввести новую порцию контрастного раствора. Восстановление проходимости контролируют по рентгеновскому снимку.
Нужно учитывать, что эффект восстановления проходимости после вмешательства недолговечен, не исключена вероятность рецидивов.
Если труба функционально стала активной, обеспечивая легкое прохождение жидкости, это вовсе не значит, что способность к транспортировке зиготы восстановлена.
Лазерное восстановление маточного просвета
При выборе методики с применением лазера женщина подвергается госпитализации по причине необходимости эндотрахеального наркоза для выполнения лапароскопии. Манипуляцию облучения маточных труб лучом лазера проводят только при слипании из-за развития воспалительного процесса. Через некоторое время не исключен рецидив, но повторный сеанс разрешен лишь спустя 4 месяца.
Как проходит операция:
- Расширив брюшную полость нагнетанием в нее газа, хирург делает в стенке брюшины 2-3 прокола для введения полых тубусов. Они необходимы для проникновения инструментов.
- Через один тубус вводят миниатюрную видеокамеру для получения внутреннего обзора. Через другой тубус – прибор с лазерной насадкой для 5-минутного облучения наружной поверхности трубы.
- На следующем этапе через открытое устье фимбриального сегмента запускают лазерный световод и продвигают его до места слипания стенок трубы. После непродолжительного облучения изнутри (до 40 секунд) прибор извлекают.
- Осмотрев извлеченный световод и очистив его, хирург снова погружает прибор в трубный просвет. Сеанс повторного облучения внутренней поверхности непроходимого участка продолжается до 5 минут.
- На завершающем этапе лазерной реканализации через вход цервикального канала маточное русло заполняют контрастным веществом для выполнения контрольного снимка.
Преимущество лазерного восстановления трубного просвета в проведении двойного облучения проблемной трубы – внешнего и внутреннего. Внешнее воздействие дезинфицирует наружные ткани, улучшая микроциркуляцию в них. Внутреннее облучение способствует восстановлению реснитчатого эпителия.
Есть ли противопоказания
Реканализацию относят к медицинским вмешательствам, поэтому в некоторых случаях манипуляцию с маточными трубами проводить не рекомендуется:
- если не вылечены воспалительные или инфекционные заболевания, а также при их обострении;
- при острых или хронических воспалениях органов репродуктивной системы женщины;
- если диагностированы новообразования любой природы в забрюшинном пространстве;
- при подозрении на беременность, во время месячных, а также за неделю до или после них;
- если повышена температура тела, есть заболевания сердца и сосудов, проблемы со свертываемостью крови.
Операцию по реканализации амбулаторную либо хирургическую в стационаре не делают при повышенной склонности к аллергии, значительном спаечном процессе в пространстве малого таза, при крупных опухолях яичника (более 14 см), установленной беременности.
Каких ожидать последствий или осложнений
Какой бы из методов восстановления свободной проходимости маточных труб не был выбран, его эффект будет непродолжительным с высокой вероятностью рецидива. Врачи не гарантируют, что маточное русло будет функционировать естественным образом.
То есть при диагностике проходимости труба сможет пропускать жидкость, но под вопросом способность к продвижению оплодотворенной яйцеклетки в сторону матки.
Причина объясняется нарушением склонности к перистальтике ресничек внутреннего эпителия, которые способствуют «проталкиванию» зиготы по трубному каналу.
После операции не исключается появление некоторых осложнений:
- аллергической реакции на контрастное вещество;
- кровянистые выделения из-за повреждения тканей;
- не исключен старт инфекционно-воспалительных процессов;
- есть вероятность развития внематочной беременности.
Не стоит забывать, что контроль реканализации требует выполнения рентгеновского снимка, что для женщины оборачивается получением небольшой дозы облучения.
По этой причине планирование беременности придется отложить на следующий менструальный цикл.
Результаты операции
После расширения просвета маточного канала у 80-90% пациенток его проходимость восстанавливается, но только в 15-47 % случаев наступает беременность.
Реканализация не всегда способствует остановке спаечного процесса, даже восстановленный диаметр маточных труб не гарантирует сохранения их функций.
Процедура отличается временным эффектом, ее проводят только при незначительных спаечных очагах.
Эффективность операции довольно высока (до 80-90 %) при сужении просвета в начальной зоне фаллопиева русла. Если слипание стенок происходит ближе к концу, результативность манипуляции падает, а пациентке потребуется процедура лапароскопического сальпинголизиса.
Всем женщинам, желающим избавиться от бесплодия, новая методика реканализации помочь не сможет, но она значительно превосходит все ранее известные методы расширения трубного просвета. Для женщин после 35 лет оптимальным выбором станет процедура экстраполярного оплодотворения по методике ЭКО.
На видео о том, что такое реканализация маточных труб:
Источник: http://gidmed.com/ginekologiya/lechenie/operatsii/rekanalizaciya-matochnih-trub.html
Реканализация маточных труб гистероскопия

В некоторых случаях причину бесплодия женщины следует искать в нарушенной способности к транспортировке яйцеклетки по маточным трубам (фаллопиевым), мешающей ей добраться до полости матки, чтобы закрепиться там.
Проблему, связанную с непроходимостью фаллопиевых каналов, решают несколькими способами, наиболее современным является реканализация маточных труб.
Процедуру по расширению просвета выполняют как амбулаторно без наркоза, так и в стационаре под наркозом, но после соответствующей подготовки.
Что такое гистероскопия и как ее проводят
Гистероскопия — один из известных методов вспомогательной репродукции. Помогает провести эффективную диагностику и избавиться от некоторых патологий. Гистероскопия при бесплодии применяется, например, перед ЭКО, так как позволяет просчитать последствия лечения либо убрать некоторые патологии.
Что такое гистероскопия
Гистероскопия представляет собой довольно неприятную, но очень нужную процедуру. Это осмотр поверхности матки при помощи специального оптического прибора. Гистероскопия перед ЭКО назначается часто.
В зависимости от случая и целей бывает:
- диагностической или «офисной»;
- контрольной, когда проверяются результаты лечения;
- хирургической (гистерорезектоскопия);
- смешанной, совмещает что-то из перечисленного выше.
Способы совершенствуются, однако сама процедура не является новой. Проводилась гистероскопия еще в XIX веке. Только тогда вместо камер использовались примитивные призмы, линзы и другие гораздо менее совершенные части конструкции. Прибор вводился под определенным углом, что позволяло рассмотреть поверхность органа.
Как выполняется гистероскопия
Сейчас применяются более совершенные методы, перед ЭКО гистероскопия является обязательной. Оборудование и способы проведения могут иметь отличия в зависимости от преследуемых целей. Используется гироскоп — узкая трубка со светодиодом и камерой, которая вводится в полость, и изображение передается на экран монитора. Картинка увеличивается при приближении к интересующему участку.
Гистероскопия перед ЭКО позволяет врачу детально и в удобной форме провести:
- исследование слизистой матки (эндометрия);
- проверить проходимость маточных труб;
- изучить малейшие особенности заболеваний гениталий.
В диагностических целях гистероскопия занимает обычно 5–40 минут. Вернуться домой можно почти сразу. Ее еще называют «офисной», так как процедура проста в проведении и доставляет минимум неудобств. Выполнять можно у гинеколога, без использования хирургического стола.
При диагностической гистероскопии применяется более тонкий прибор: меньше 3 мм. Анестезия обычно не нужна. Иногда используются успокоительные средства. Диагностика предполагает только осмотр и забор небольшого количества материала на исследование.
Дни менструального цикла обязательно учитываются: гистероскопия перед ЭКО назначается на 6–10 сутки менструального цикла. В это время стенки органа тоньше, что облегчает осмотр. На процесс овуляции гистероскопия не влияет. В этот период цикла кровопотери при операции будут меньше. Гистероскопия также является щадящим методом хирургического вмешательства.
За очень короткое время можно, например:
- рассечь спайки;
- прижечь эрозию;
- удалить полип.
Гистероскопии проводят под наркозом, поэтому эта процедура безболезненна. При проведении манипуляций применяются:
- местная анестезия: шейка матки;
- общий наркоз.
Зачем нужна гистероскопия перед ЭКО
Часто гистероскопия перед ЭКО — необходимая мера. Последствия искусственного оплодотворения без нее просчитать заранее сложно, иногда — невозможно. Может оказаться, что проводить ЭКО в принципе бессмысленно в данный период. Это не даст результата, но отнимет время, силы, пошатнет здоровье и приведет к ненужным тратам.
Решение об использовании гистероскопии перед ЭКО принимает врач, не всегда — с первого раза. Диагностика бесплодия без этой процедуры часто оказывается неполной. Проведение может помочь:
- понять причины;
- увидеть особенности нарушений: перегородок, полипов и других.
При успешном обнаружении патологии при гистероскопии бесплодие можно вылечить. Например, очень важно проверить маточные трубы на предмет проходимости. Это посредник, проводник между яичниками и маткой. Если яйцеклетка не сможет преодолеть путь, у подсаженного эмбриона не будет возможности прикрепиться. Это сводит на нет все усилия врачей и женщины.
При выявлении патологий они могут быть аккуратно и эффективно удалены. Гистероскопия важна и для периодического контроля перед ЭКО.
Показания к обследованию
Учитываются все полученные результаты анализов: общее состояние, в котором находятся яичники, матка и другие части организма. Гистероскопию нужно делать перед ЭКО или в рамках обычного планирования беременности в следующих случаях:
- когда причины бесплодия не выяснены;
- при неудачной попытке экстракорпорального оплодотворения;
- в рамках подготовки к беременности, если ранее выполнялось кесарево сечение;
- для проверок: эффективности назначения гормонов, на наличие сгустков крови после операций, при выявлении противопоказаний;
- для уточнения места, где находится спираль.
А также к показаниям для проведения гистероскопии относятся различные нарушения и болезни матки:
- эндометриоз;
- аденомиоз;
- спайки;
- расстройства слизистой;
- миома;
- нарушение менструальной функции;
- перфорации (свищи);
- полипы и другие патологии.
Что могут определить при гистероскопии
Во время прохождения гистероскопии можно найти расстройства, не выявленные на УЗИ и другими методами исследования.
- Патологии эндометрия — слизистой матки.
- Наличие маточной перегородки — аномалии, приводящей к кровотечениям, бесплодию и другим последствиям.
- Исследование позволяет оценить проводимость: насколько полость трубы матки способна пропускать яйцеклетки.
- По состоянию эндометрия судят о причинах нарушения репродуктивной функции.
- Различные образования: например, появление полипа может помешать плоду прикрепиться к стенке органа.
Есть у исследования и минусы. С помощью гистероскопии не удается найти патологии в дальних отделах маточных труб, в яичниках.
Подготовка и проведение гистероскопии
Перед проведением гистероскопии следует подготовиться. Сдаются анализы:
- кровь: общий, на гепатиты и некоторые другие;
- моча;
- мазки: из матки и цервикального канала.
Это нужно, в том числе для того, чтобы исключить аллергию и иные противопоказания. Проводится и ряд других исследований:
- ЭКГ;
- рентген;
- кольпоскопия;
- УЗИ.
Нельзя пренебрегать психологической подготовкой. Простой осмотр, а тем более гистерорезектоскопия, — процедуры не из приятных, поэтому необходима дополнительная мотивация. Нужно еще раз вспомнить, для чего все это делается. Часто психологическую подготовку проводят специалисты.
Важно заблаговременно вылечить воспаление в половых органах перед ЭКО. Это нужно для того, чтобы во время проведения не занести инфекцию в матку. Врачом обычно с этой целью назначаются антибиотики. Они принимаются и после процедуры.
За неделю нужно прекратить:
- спринцевание;
- применение специальных тампонов и свечей.
Гистероскопия перед ЭКО требует еще нескольких условий, выполняемых накануне:
- нельзя есть после 18:00, перед сном можно пить;
- желательно сделать клизму.
При проведении гистероскопии в полость матки вводят газ либо специальный раствор. Под их действием стенки органа раздвигаются, и врач с помощью гистероскопа осматривает поверхность на мониторе.
Проводится в стационаре. Если это просто диагностика, контрольный осмотр, то женщину отпускают через несколько часов. При осуществлении операции, например, прижигания, придется подождать 1–2 дня.
Как вести себя женщине после процедуры
Для удачного проведения циклов ЭКО и сохранения здоровья важно восстановиться. Для этого после гистероскопии необходимо.
- Забыть про бани и сауны, горячие ванны, а также — про пруды, бассейны. Это нужно для того, чтобы обезопасить себя от перегрева и возможных инфекций.
- Минимум 2–3 недели воздерживаться от занятия сексом. Серьезные физические нагрузки стоит исключить на тот же срок.
- Повышенное внимание — гигиене, особенно — половых органов. Нужно отслеживать подозрительные выделения. Иногда возможны зуд, покраснение, сыпь. При обнаружении следует зайти к врачу.
- Пунктуально принимать прописанные лекарства, вплоть до процедуры ЭКО. Например, если выявили нарушения эндометрия, назначаются соответствующие препараты улучшения состояния слизистой.
После проведения гистероскопии обычны кровяные выделения. Не нужно волноваться если:
- они происходят в течение 3 суток;
- кровь заполняет одну прокладку в час.
При невыполнении этих условий необходимо срочно обратиться за медицинской помощью. Например, при обильном выделении возможно внутреннее кровотечение.
Насчет сроков — бывают исключения. Они могут быть продолжительнее, до семи суток, если осуществлялись:
- выскабливание для диагностики;
- некоторые операции.
Однако выделения крови все равно должны заполнять максимум одну прокладку в час. Если больше — нужно немедленно к врачу. Боль в низу живота — как правило, норма. По отзывам, напоминают ту, что возникает во время месячных.
Иногда для снижения ощущений специалистами назначаются обезболивающие. Спустя 4–5 дней она должна уйти. Если этого не произошло, следует посетить гинеколога.
Женщина должна проверять температуру.
Озноб, слабость — тревожные признаки.
Когда можно делать ЭКО после гистероскопии
ЭКО после гистероскопии проводится в каждом случае по-разному. Сроки зависят от полученной информации. Может понадобиться лечение:
- медикаментозное: борьба с воспалением, улучшение гормонального фона;
- хирургическое: удаление образований и другие манипуляции.
Если все хорошо изначально, цикл искусственного оплодотворения иногда начинают уже спустя 10 дней после гистероскопии. При проведении подготовки, лечения процесс затягивается. В итоге помещение эмбрионов в полость матки иногда может произойти лишь через полгода. Например, при выскабливании нужно 3–6 месяцев для восстановления слизистой.
Для проверки состояния назначают УЗИ, иногда — повторную гистероскопию. Если все в норме, готовиться к ЭКО начинают после окончания месячных.
Более позднее искусственное оплодотворение может стать эффективнее. Повреждение эндометрия во время процедуры побуждает слизистую к активному росту. В итоге качество поверхности матки становится лучше. В итоге эмбриону проще прикрепиться.
Противопоказания
Гистероскопия — внутриматочное вмешательство, поэтому противопоказания здесь будут следующими:
- воспалительные процессы в половых органах;
- беременность;
- маточное кровотечение;
- неподходящее состояние некоторых органов: сердца, почек, печени;
- патологии матки: стеноз, рак шейки;
- результаты мазков: III–IV степень чистоты;
- любые болезни инфекционного характера: грипп, воспаление легких, пиелонефрит;
- менструация (недостаточная видимость).
Причем все они могут быть разбиты на две группы:
- абсолютные;
- относительные.
Маточное кровотечение принадлежит ко второму типу. Относительные противопоказания не имеют характер жестких ограничений. Иногда ситуация меняется либо есть возможность «обойти» запрет. Например, в случае с маточным кровотечением используется немного другой гироскоп, оснащенный двумя каналами. Требуется иная тактика исследования, применение подходящих медикаментов.
Другой пример — рак или стеноз шейки. Провести можно, но не следует расширять цервикальный канал. Для уменьшения повреждений используется фиброгистероскоп — «офисный» вариант.
Абсолютные противопоказания имеют категоричный характер, исключений обычно не делается.
К ним относится, например, наличие инфекций, особенно — в половых органах. Это объясняется опасностью передачи в матку, брюшную полость. Исключение — пиометра, так как, по мнению некоторых врачей, причиной могут быть и полипы. Хотя перед проведением необходим курс лечения для борьбы с воспалением.
Беременность относят к противопоказаниям из-за риска ее прерывания. Однако и здесь возможны исключения для осмотра плода. Все зависит от квалификации врача и конкретного случая.
Источник: https://childeco.ru/diagnostika/gisteroskopiya.html
Непроходимость маточных труб
О существовании маточных труб женщины, как правило, узнают в двух случаях – когда не могут забеременеть и когда случается внематочная беременность.
Маточные трубы имеют важнейшее значение в наступлении беременности. Именно там происходит встреча сперматозоида с яйцеклеткой.
Маточная труба захватывает своим свободным концом яйцеклетку, вышедшую из яичника, и проталкивает ее внутрь трубы. Там яйцеклетка дожидается сперматозоида и после оплодотворения эмбрион выталкивается трубой в полость матки, где он должен прикрепиться к слизистой оболочке матки.
Таким образом, маточная труба должна быть не только проходима, но и должна быть способной переместить оплодотворенную яйцеклетку в полость матки.
Двумя наиболее частыми причинами поражения маточных труб являются:
- воспалительный процесс (чаще всего хламидиоз)
- перенесенное хирургическое вмешательство, преимущественно на органах малого таза (в том числе удаление аппендицита)
Проверка проходимости маточных труб осуществляется следующими способами:
- ГСГ или МСГ (гистеро- или метро- сальпингография)
- Гидросонография
- Лапароскопия
- Фертилоскопия
Наиболее часто используется ГСГ. Это фактически рентгеновский снимок маточных труб.
Для того чтобы выполнить этот снимок женщина ложится на специальный стол в рентгенкабинете в канал шейки матки вставляется специальная трубочка, через которую в матку вводится контрастное вещество.
Контрастное вещество заполняет полость матки и от туда должно поступить в трубы, а уже из них излиться в брюшную полость.
Это довольно неприятная процедура, но зато она позволяет в большинстве случаев наиболее точно и без операции оценить проходимость маточных труб.
При этом оценивается не только проходимость трубы (проходима или нет), но можно увидеть, как изменена труба – она может быть расширенной, сильно извитой, иметь перетяжки и т.д.Безусловно, чем лучше выполнен снимок труб, тем больше информации он может принести.
Иногда снимок труб оказывает и лечебное воздействие (имеются случаи наступления беременности после проведения ГСГ). Связано это с тем, что во время процедуры контрастное вещество вводится в матку под небольшим давлением и если в маточных трубах были тонкие внутренние спайки, то они разрываются и трубы становятся проходимыми.
До недавнего времени (в некоторых клиниках это используется и по сей день) существовала методика восстановления проходимости маточных труб, которая называлась «гидротубация».
Суть метода заключался в том, что каждый день, в течение в среднем 10 дней женщине с непроходимыми труба так же, как описано выше вводился в матку раствор, содержавший различные медикаменты. С помощью этих медикаментов и давления, создаваемого поршнем шприца, восстанавливали проходимость труб – фактически их продувая.
От этой методики практически отказались, так как появились альтернативные методы лечения, да и методика была крайне болезненной (многие женщины кричали в голос).
Гидросонография
Фактически то же самое, что и ГСГ, но в этом случае изображение получают с помощью ультразвукового аппарата. По своей информативности этот метод существенно уступает ГСГ, однако лучше переноситься пациенткой.
Лапароскопия
Хирургический метод оценки проходимости маточных труб. Как правило, изолировано только с этой целью не используется. При лапароскопии в матку вводят раствор синьки, которую хорошо видно в брюшной полости. Такую проверку труб обычно осуществляют после операции по разделению спаек, которые препятствовали проходимости труб.
Фертилоскопия
Исследование маточных труб и органов малого таза через задний свод влагалища – эта методика похожа на лапароскопию, только инструменты вводятся не через переднюю брюшную стенку, а через вланалище. Этот метод комбинируется с гистероскопией. С помощью этого метода можно проводить небольшие операции.
Таким образом, наиболее оптимальным методом проверки проходимости маточных труб является ГСГ.
Лечение
Существует 4 метода восстановления проходимости маточных труб.
- Лапароскопия
- Фертилоскопия
- Реканализация маточных труб
- Гидротубация
Из всех перечисленных методов восстановления проходимости маточных труб я не описал реканализацию.
Реканализация маточных труб
С помощью этого метода можно восстанавливать проходимость маточных труб в их начальных отделах. Под контролем рентген-аппарата в полость матки вводится тонкий проводник, по которому продвигается катетер с баллончиком.
Проводник постепенно заводится в устье трубы, за ним продвигается катетер. Баллончик раздувается, расширяя при этом просвет трубы. Проводник с катетером продвигается далее, до тех пор пока труба не станет проходимой.
Это получается не всегда, так как если труба сильно перетянута наружной сайкой, то изнутри справиться с этим не получится.
Важно!
- Каким бы методом не было проведено восстановление проходимости маточных труб – эффект, как правило, сохраняется не долго, и очень велика вероятность рецидива состояния.
- Восстановление проходимости трубы не означает, что это маточная труба функционально активна, другими словами – если труба свободно пропускает жидкость – это не означает, что она сможет обеспечить транспорт оплодотворенной яйцеклетки в полость матки.
Безусловно, существую случаи, когда нормальная беременность развивалась при очень измененных трубах или даже при наличии только одной трубы и одном сохраненном яичнике, расположенных с противоположных сторон. Это именно те исключения, которые подтверждают правило.
Как определиться – что делать с трубами?
Вопрос – стоит ли заниматься восстановлением маточных труб или выбрать метод искусственного оплодотворения.
Большое значение имеет возраст. Если вы молоды и кроме проблемы с маточными трубами у вас не предполагается других нарушений, препятствующих беременности – можно попытаться восстановить проходимость труб и в течение года пытаться забеременеть.
Если не получается – не тратьте время и сразу же опратитесь к методике ЭКО. Бывает так, что после рождения первого ребенка путем ЭКО в последующем беременность возникает естественно.
Это связано с тем, что во время бременности матка увеличивается в размерах и может произойти самостоятельное разделение спаек и восстановление проходимости маточных труб.
После 35 лет при длительном бесплодии и непроходимостью маточных труб – стоит в первую очередь отдать предпочтение ЭКО. Со временем качество яйцеклеток ухудшается и возрастает риск генетических нарушений у плода.
Поэтому тратить время на попытки восстановления проходимости труб не целесообразно – уходит время, а это играет против вас. Вы также имеете большой шас после рождения первого ребенка решить проблему с маточными трубами.
Важно помнить, что после восстановления проходимости маточных труб возрастает риск внематочной беременности.
Безусловно самостоятельно решить вопрос о том какую тактику выбрать сложно, но мне кажется, что имеея предстваление о проблеме, вам буде проще обсуждать ее с врачом и совместно принять правильное решение.
Источник: https://www.sovetginekologa.ru/zabolevaniya/neprohodimost-matochnyh-trub/
