Узи матка в виде тяжа
Содержание
Внутриматочные синехии
Внутриматочные синехии встречаются самой разной длины и плотности. Располагаясь между стенками матки, они уменьшают ее полость, в тяжелых случаях полностью облитерируя матку (облитерация — зарастание).
Кроме того, синехии могут появляться в цервикальном канале, что приводит к его заращению. В этом случае вход в полость матки оказывается закрытым. Существует еще одно название этого заболевания — синдром Ашермана.
Среди пациенток, которые страдают бесплодием, внутриматочные синехии диагностируются практически у каждой второй.
Причины болезни
В настоящее время различают инфекционные, травматические и нейровисцеральные причины внутриматочных синехий. Одним из основных факторов считается предшествующая травматизация базального слоя эндометрия.
Это происходит, как правило, вследствие прерывания беременности, после диагностического выскабливания, операций в полости матки (миомэктомия, конизация шейки матки). Травма или воспаление приводят к повреждению эндометрия, что вызывает выделение фибрина.
В результате стенки матки «слипаются», формируются спайки.
Также заболевание нередко развивается на фоне замершей беременности — остатки плаценты вызывают активность фибробластов и появление коллагена до регенерации эндометрия. Кроме того, на развитие болезни оказывает влияние использование внутриматочного контрацептива.Сращения также появляются при генитальном туберкулезе, его наличие подтверждается методом бактериологического исследования или при биопсии эндометрия. Следует учитывать, что неблагоприятным фактором, который увеличивает риск развития недуга, могут быть внутриматочные инстилляции, радиотерапия при опухолях матки или яичников.
Симптомы болезни
Существуют различные степени тяжести заболевания.
При легкой степени болезнь может протекать бессимптомно. Однако позднее, в зависимости от степени распространения, симптомы внутриматочных синехий становятся более разнообразными. У пациентки возникают болезненные ощущения внизу живота, интенсивность которых усиливается в критические дни.
При этом длительность менструаций уменьшается, они становятся скудными, в тяжелых случаях развивается аменорея (отсутствие месячных у женщин фертильного возраста). Заращение нижнего участка в матке при нормально функционирующем эндометрии в верхней части приводит к нарушению оттока крови, в результате чего может развиться гематометра.
Клиника при этом напоминает картину острого живота, в этой ситуации пациентке необходима экстренная хирургическая помощь.
При обширных поражениях в полости матки с недостаточно функционирующим эндометрием возникают трудности при имплантации плодного яйца.
Кстати, одной из причин неэффективности ЭКО — экстракорпорального оплодотворения — являются даже слабо выраженные спайки.
Следует учитывать, что внутриматочные синехии нередко сопровождаются эндометриозом (аденомиозом), что негативно влияет на прогноз лечения.
Нередко пациентки испытывают симптомы интоксикации, проявляющиеся слабостью, мышечными болями, учащенным сердцебиением, а также эмоциональной нестабильностью.
Классификация
Сегодня существуют различные классификации внутриматочных синехий, дающих полную информацию о заболевании: тип гистологического строения, площадь поражения и др.
С 1995 года в используется классификация, предложенная Европейской ассоциацией гинекологов (ESH), в которой различают пять степеней, основанные на данных гистерографии и гистероскопии.
При этом учитываются протяженность синехий, степень повреждения эндометрия, окклюзия устья фаллопиевых труб.
Осложнения
В результате недостатка функционирующего эндометрия, а также образовавшихся спаек плодное яйцо не может прикрепиться к стенке матки. Кроме того, сам процесс оплодотворения может быть нарушен из-за зарастания маточных труб.
У 30% пациенток с диагностированными синехиями происходит самопроизвольное прерывание беременности, у 30% женщин наступают преждевременные роды. Нередко возникают патологии плаценты.
Таким образом, осложнения внутриматочных синехий — весьма многочисленны, беременность у таких женщин сопряжена с большим риском. Но, кроме невынашивания, существует вероятность послеродового кровотечения.
Диагностика
В настоящее время единый алгоритм обследования отсутствует. Однако, по мнению большей части медиков, диагностика внутриматочных синехий должна начинаться с гистероскопии, в случае сомнительного результата рекомендована гистерсальпингография.
- Гистероскопия — исследование внутренней поверхности матки с использованием эндоскопического оборудования (гистероскопа). Методика позволяет выполнить не только визуальный осмотр полости и обнаружить патологические изменения, но и провести при необходимости биопсию или хирургическое вмешательство. Эта малоинвазивная процедура практически безболезненна и малотравматична, ее можно делать как под местным обезболиванием, так и под общей анестезией. Вероятность возникновения осложнений после проведения гистероскопии минимальна.
- Гистеросальпингография — в некоторых случаях более эффективна, чем гистероскопия. При плотных, множественных синехиях, разделяющих полость матки на камеры различных размеров, и соединённых между собой протоками, именно это исследование более информативно. Однако деформация полости матки, наличие слизи и обрывков эндометрия и др. в ряде случаях может привести к ложноположительному результату. Поэтому выбор подходящего метода исследования лучше доверить специалисту.
- УЗИ позволяет обнаружить единичные сращения, если отсутствует обструкция в нижней части полости.
- МРТ с контрастированием довольно эффективный метод диагностики, позволяющий визуализировать возможную патологию.
- Отрицательные гормональные пробы — при назначении прогестерона и эстрогенов отсутствует менструальноподобное кровотечение.
Лечение внутриматочных синехий
Цель терапии — устранение сращений в матке, восстановление менструальной и репродуктивной функций. Нужно подчеркнуть, что решить, как лечить внутриматочные синехии можно только после тщательного обследования. Сегодня единственным методом лечения является рассечение синехий.
Характер операции зависит от вида сращений, а также от степени поражения. Слабые синехии рассекаются эндоскопическими щипцами, ножницами или корпусом гистероскопа, для удаления более плотных тяжей используется электронож или лазер.
Данное вмешательство — сложная процедура, поэтому для предупреждения перфорации стенки матки проводится под визуальным контролем.
После операции показана гормонотерапия, в задачи которой входит восстановление эндометрия. В том случае, когда внутриматочные синехии возникли в результате инфекции, то после проведенной биопсии и бактериологического исследования назначаются антибактериальные препараты.
Легкая и средняя степень заболевания неплохо поддается лечению. В тех ситуациях, когда синехии расположены на ограниченном участке, эффективно экстракорпоральное оплодотворение.
Профилактика
Чтобы уменьшить риск развития патологии, существует несколько простых правил:
- Использование грамотных методов контрацепции для предупреждения абортов
- Внутриматочные манипуляции лучше проводить в клиниках, где имеется современное оборудование и квалифицированные специалисты
- Своевременное лечение инфекций мочеполовых путей
Следует учитывать, что у некоторых пациентов после проведенного лечения существует риск развития рецидива, особенно при плотных распространенных сращениях, а также при поражении туберкулезного характера.
Поэтому огромную роль играет профилактика внутриматочных синехий после операции. Для этих целей в полость матки помещаются специальные приспособления: ВМК (внутриматочная контрацепция), катетер Фоли.
Кроме того, проводится гормонотерапия для восстановления эндометрия.
Также следует помнить о существующем риске у женщин с осложненным течением послеродового периода или после перенесенного аборта. При подозрении на остатки плаценты, при нарушении менструального цикла и др. следует немедленно провести гистероскопию, целью которой является уточнение точной локализации очага патологии и его удаление без травмирования нормального эндометрия.
Гинекология
| Наименование услуги | Стоимость, руб. |
| Первичная консультация гинеколога | 2 300 |
| Повторная консультация гинеколога | 1 900 |
| Первичный прием по уро-гинекологии | 2 400 |
| Повторный прием по уро-гинекологии | 1 900 |
Виды оказываемых услуг
| Наименование услуги | Стоимость, руб. |
| Гистероскопия | 20 500 |
| Биопсия эндометрия | 3 500 |
| Гистологическое исследование эндометрия | 2 200 |
| Гистологическое исследование эндоцервикса | 2 200 |
| УЗИ гинекологическое экспертное | 2 800 |
Источник: https://www.eko-blog.ru/handbooks/zabolevaniya/vnutrimatochnye-sinehii/
Патологии и нормальные размеры матки и яичников по УЗИ
УЗИ матки и придатков — современный способ профилактики и лечения гинекологических заболеваний. Именно поэтому процедура рекомендуется всем женщинам без исключения, причем проходить её нужно не реже двух раз в год.
Содержательное, безопасное и комфортное диагностирование даёт возможность не только установить нормальные размеры матки и яичников по УЗИ, но и обнаружить множество заболеваний и потенциально опасных состояний и вовремя предотвратить их развитие.
Точность исследования
Высокая точность проведения процедуры обеспечивается за счёт снижения погрешности диагностического сканера (она может составлять до 10%, но в современных аппаратах практически сведена к нулю). При помощи ультразвука стало возможным не просто раннее определение беременности, но и установка её точных сроков, вплоть до дня зачатия.
1. УЗИ матки и придатков.
И хотя диагностические возможности метода невероятно обширны, значительная роль всё же отводится специалисту. Поэтому реализовать все преимущества метода в полной мере получится лишь у квалифицированного и грамотного доктора. Он не только расскажет пациентке о состоянии исследуемых органов, но и подскажет, как лучше подготовиться к процедуре УЗИ.
Расшифровка результатов и норма
Заключение по результатам ультразвукового исследования женщина получает сразу же после процедуры. Там содержатся данные о параметрах матки, придатков и эндометрия, структурных особенностях шейки и яичников, образовании фолликулов.
Полость матки
Структура тканей такого мышечного органа, как матка, должна быть однородной, с четко очерченными границами.
Справка! Если контуры размыты, есть основание подозревать воспалительный процесс.
При обнаружении участков повышенной эхогенности врач может заподозрить образования различного рода: полипы, миоматозные узлы или даже злокачественные опухоли.
Длина матки не рожавшей женщины составляет около 4,3 — 4,5 см, толщина равна 3,2 — 3,4 мм, а ширина — 4, 2 — 5,0 см.
Шейка матки
Нормальные параметры цервикального канала — это 2 — 4 см в длину и 2,5 — 3,5 см передне-задний размер. УЗИ-признаки неоднородности не должны быть выявлены у здоровой женщины.
Сам цервикальный канал, наполненный густой слизью, должен иметь диаметр не более 3 мм. Если показали увеличены, это может свидетельствовать о воспалении.
Свободная жидкость в малом тазу
По завершении овуляции в малом тазу может определяться небольшое количество жидкости и это считается вариантом нормы. Однако, если жидкость найдена в другое время, велика вероятность развития воспалительного процесса.
Яичники
В норме их размеры — 25 на 30 на 15 мм, объём каждого органа равен 5 — 8 мм3. Если врач отмечает увеличение параметров в ходе осмотра, это может говорить о поликистозе или оофорите.
Киста
В нормальном яичнике должен быть один доминантный фолликул и несколько фолликулов размером 4 — 6 мм. Если эти размеры превышены, имеет место развитие функциональной кисты (чаще образуется из доминантного фолликула).
Маточные трубы
Исследование маточных труб проводится отдельно от УЗИ матки и яичников и позволяет оценить их проходимость и функциональные особенности.
Используется при выявлении причин бесплодия и требует применения контрастного вещества. В ходе процедуры им заполняются маточные трубы, и врач оценивает полноту наполнения.
Традиционное УЗИ для этого не подходит, потому что без контраста маточные трубы разглядеть на мониторе не представляется возможным.
Патологии
Во время ультразвуковой диагностики женской репродуктивной системы доктор может столкнуться со следующими патологиями.
Миома матки
Если имели место гормональные нарушения в женском организме, то из мышечного слоя матки может образоваться миоматозный узел (или несколько) размером от 2-3 мм до 50 см. Ультразвук незаменим при выяснении количества узлов, их точного расположения и динамики роста.
Гиперплазия и полипы эндометрия
Под гиперплазией в медицине понимают патологическое разрастание эндометриальной ткани, которые может носить очаговый или диффузный характер. В первую фазу цикла толщина эндометрия превышает 7 мм.
Как выглядит полип?
Очаговая гиперплазия характеризуется образованием полипов на участках с измененной структурой. Они могут быть множественными и достигают размеров в несколько см. Ультразвуковая диагностика позволяет не только вовремя выявить и оценить все патологические состояния в женской репродуктивной сфере, но и подобрать подходящее лечение.
Процедура помогает определить также и такую патологию как эндометриоз.
Кисты и опухоли яичников
Кисты делятся на две группы: патологические и функциональные. Последние не требуют лекарственного вмешательства, так как возникают и пропадают сами собой. А вот патологические кистозные образования требуют не только контроля, но и в лечения.
Важно! Выявление опухоли яичников требует дополнительной диагностики и пристального внимания, так как опухоль может быть злокачественной.
Вот почему при обнаружении новообразования в яичнике расшифровка УЗИ может проводиться целым консилиумом врачей.
Апоплексия или разрыв яичника
Опасное состояние, которое может возникнуть спонтанно, например, вследствие травмы. УЗ-диагностика позволяет оценить объём кровотечения, а также дифференцировать апоплексию от внематочной беременности и аппендицита.
Тубоовариальные образования — гидросальпинксы
Формируются при воспалении в органах малого таза и могут быть не просто выявлены на УЗИ, но и устранены путём гидротурбации непроходимых участков маточных труб. Процедура проводится под контролем ультразвука.
Патологии, связанные с беременностью
К ним относятся замирание беременности, пузырный занос и внематочная беременность.
Справка! Современными медицинскими стандартами предписывается обязательный осмотр матки при помощи УЗИ после родов, кесарева сечения или абортов.
Дело в том, что может обнаружиться остаток плаценты, который нужно будет срочно удалить, иначе он будет представлять угрозу для жизни женщины.
Патологии строения матки (двурогая матка)
Такая патология – это следствие нарушения формирования организма пациентки в его внутриутробной стадии. Двурогая матка может быть причиной бесплодия и выкидышей, кровотечений вне менструального цикла и прочими гинекологическими проблемами.
На изображении ниже можно посмотреть, как выглядят двурогая и седловидная формы матки.
На УЗИ двурогая матка определяется как орган, полость которого делится на два отдела. Обычно эта патология сопровождается рядом характерных сопутствующих аномалий.
Заключение
Только значительный опыт и доскональное знание женской анатомии позволит специалисту качественно и точно расшифровывать данные УЗИ матки и придатков.
Для оценки результатов исследования не стоит полагаться на собственные знания, лучше довериться лечащему врачу.
Квалифицированная помощь и УЗИ поспособствуют преодолению любых проблем, будь то киста, расширенная полость органа, сгусток крови, гематома, тонус матки или что-то ещё.
Не стоит женщине также забывать о необходимости послеродовых обследований, если таковые были назначены врачом. Игнорировать эту процедуру никак нельзя.Источник: https://MediGid.com/uzi/organy/malyj-taz/zhenshhiny/matka/rasshifrovka-pridatkov.html
Расшифровка УЗИ малого таза у женщин, что она показывает и нормальные показатели
Для диагностики патологий внутренних органов женской репродуктивной системы чаще всего применяют ультразвуковое исследование, в основе которого лежит использование высокочастотных звуковых волн. Важным моментом в обследовании является расшифровка УЗИ органов малого таза, это то что показывает исследование, какие заболевания и нарушения она может выявить.
Объем и достоверность полученной информации в первую очередь зависит от способа проведения процедуры. Например, при трансвагинальном УЗИ матка и её придатки визуализируются намного четче, чем при трансабдоминальном. Однако такая методика не дает оценить стенки таза и рядом расположенный мочевой пузырь.
Органы исследуемые на трансабдоминальном и трансвагинальном УЗИ малого таза.
Какие органы осматривает врач
В ходе проведения ультразвукового обследования на первом этапе врач-диагност оценивает состояние тазовых органов женщины.
Он изучает их расположение, форму, эхоструктуру ткани, выполняет замеры.
Далее, при необходимости, с помощью цветового допплеровского картирования измеряется скорость и объем кровотока, индекс резистентности. На УЗИ обследовании у женщин обследуются следующие органы:
- матка;
- фаллопиевы трубы;
- яичники;
- мочевой пузырь.
Многое в расшифровке зависит от специалиста проводившего УЗИ обследование и от подготовки к УЗИ органов малого таза.
Матка
Орган грушевидной формы состоит из тела, дна и шейки. Нормальной позицией матки считается антефлексио, когда она несколько наклонена вперед. Внешние контуры здорового органа четкие, ровные, в том случае, если визуализируется их размытость, можно предположить о воспалении околоматочной клетчатки.
Матка на УЗИ снимке.
Нормальная эхоструктура матки однородная, средней интенсивности. Длина шейки составляет 35–40 мм, при этом переднезадний размер не должен превышать 28–30 мм. Эндоцервикс – это внутренний канал шейки, его нормальный диаметр находится в пределах 3 мм.
Нормальные показатели матки:
- Длина – от 4,5 до 7,6 см.
- Толщина – от 2,9 до 4,2 см.
- Ширина – от 4,5 до 6,2 см.
Для женщин в постменопаузальном периоде характерны такие размеры матки: длина – до 4,0 см, ширина – до 4,3 см, а толщина не более 3,0 см. Это связано с возрастной инволюцией органа.
Параметры толщины эндометрия на УЗИ оцениваются с помощью М-режима и зависят от периода менструального цикла женщины:
- С 1-го по 4-й день цикла нормальная толщина составляет 1-4 мм.
- На 5-10-й день –— от 3 до 10 мм. При этом сам эндометрий имеет анэхогенную структуру.
- С 11-го по 14-й день менструального цикла толщина в пределах 8-15 мм.
- На 15-23 сутки — 10-20 мм.
- С 24-го по 28-й день нормальная толщина – от 10 до 17 мм, а структура становится гиперэхогенной.
Мочевой пузырь
Ультразвуковое исследование органов малого таза также позволяет оценить состояние и толщину стенок органа, отсутствие или наличие объемных образований в полости, рассчитать количество остаточной мочи.
Мочевой пузырь на УЗИ снимке.
Нормальные показатели:
- Толщина стенки не более 2-4 мм. Данный размер подходит для всех возрастов.
- Полость органа представлена однородной гипоэхогенной структурой, без каких-либо включений.
- Объем остаточной мочи – для детей не больше 10 мл, для взрослых – не более 18-20 мл. Можно использовать универсальную формулу подсчета: меньше, чем 10% от изначального объема.
Более подробно нормы, а также показания к исследованию написаны в статье УЗИ мочевого пузыря.
Какие заболевания может показать диагностика
Вот что из возможных патологий показывает УЗИ органов малого таза у женщин:
- Воспаление матки и придатков.
- Внематочная беременность.
- Аномалии развития матки, влагалища (аплазия, инфантильная, седловидная матка, полное и неполное ее удвоение и т. д.).
- Миомы.
- Эндометриоз.
- Хорионкарцинома.
- Синдром поликистозных яичников.
- Кисты яичников, их осложнения.
- Злокачественные новообразования в толще матки, шейке, придатках.
- Патологии мочевого пузыря.
Воспаление матки и придатков
Воспалительный процесс характерен увеличением размера органа, и несоответствием дню цикла. Позади матки появляется жидкость, возможно нарушение гормонального фона из-за дисфункции яичников. О воспалении также может говорить визуализирующие фаллопиевы трубы.
Внематочная беременность
На УЗИ можно определить как маточную так и внематочную беременность. С начала 5 недели беременности, видна внематочная связь яйцеклетки и организма беременной.
Но тут важно отметить — увидеть эту патологию на УЗИ не всегда возможно. Проводить диагностику нужно как можно раньше — это поможет избежать возможной катастрофы.
Но эта необходимость приводит к тому что на УЗИ еще не видной расширенной маточной трубы.
Для того чтобы выявить внематочную беременность как можно раньше, разработаны признаки говорящие о патологии. Врач может увидеть ложное или пустое плодное яйцо. Часто визуализируют сам эмбрион в маточной трубе.
Если из-за внематочной беременности уже произошел разрыв фаллопиевой трубы, на мониторе будет видна свободная жидкость в матке. Но даже самые точные характеристики не дадут определить патологию до 5 недели, т. к.
до такого срока, очень сложно вообще что-то увидеть.
Пороки развития матки
Для синдрома Рокитанского-Кюстнера (аплазия влагалища и матки) характерно полное отсутствие этих органов на эхограмме. При гипоплазированной матке отмечается уменьшение всех ее размеров и одновременное недоразвитие цервикального канала.
В случае атрезии влагалища (имеется фиброзная пленка у входа во влагалище) на УЗИ выявляется различной степени выраженности гематоцервикс, или гематометра, то есть скопление менструальной крови в полости матки и ее шейке вследствие имеющегося препятствия для отхождения.
Инфантильная матка заключается в значительном отставании размеров от нормы. При этом длина ее тела равняется таковой шейки, а толщина не более 15 мм.Седловидную матку определяют по степени выбухания мышечной оболочки в пределах ее дна. Таким образом, если показатели составляют 10-15 мм, то диагноз подтверждается. Полная форма удвоения матки характеризуется расхождением под большим углом двух полуматок – «рогов». При этом их длина не превышает более 2/3 нормальной величины.
Миоматозные узлы
Миома матки считается доброкачественным новообразованием, образующимся из гладкомышечных клеток в результате нарушения соотношения между прогестероном и эстрогеном. При ультразвуковой диагностике выявляется опухолевидное образование с пониженной эхогенностью, четким с неровным контуром.
Важным диагностическим критерием считается слоистость новообразования, которое проявляется в том, что каждый последующий контур приобретает более выраженную эхогенность. На ЦДК скорость кровотока с индексом резистентности снижены.
Эндометриоз
При данной патологии эндометрий (эпителиальная оболочка, которая в норме выстилает только матку) может обнаруживаться на яичниках, стенках таза, в брюшной полости, во влагалище.
Для первой стадии процесса характерно появление анэхогенных трубчатых структур до 1 мм в диаметре, локальное утолщение основного слоя эндометрия, слабовыраженная его деформация и появление небольших участков просвета – исчезновение маточного эпителия.
По мере прогрессирования толщина матки увеличивается, выявляется асимметричность ее стенок и анэхогенные полости диаметром до 3 мм в толще мышечного слоя (миометрий).
Синдром поликистозных яичников
Анатомо-структурные изменения в ткани яичника, проявляющиеся образованием большого количества кист, разрастанием фиброзной ткани и гормональным дисбалансом.
Матка при этом имеет уменьшенные размеры, яичники же наоборот – увеличены. Доминантный фолликул или желтое тело отсутствуют. Сами яичники представлены диффузно расположенными фолликулами, между которыми располагаются фиброзные тяжи.
Цистит и камни в мочевом пузыре
На УЗИ органов малого таза также можно посмотреть и патологию мочевого пузыря. Равномерное утолщение его стенки свидетельствует о хроническом течении цистита. В случае локального утолщения стоит искать полип или опухоль любого генеза.
Камни в мочевом пузыре будут представлены различного диаметра подвижными и округлыми гиперэхогенными образованиями с дистальным усилением ультразвука.
Кисты яичника
Если в ткани яичника определяется округлое гипо- или анэхогенное образование с четкими ровными контурами диметром до 2 мм с однородным анэхогенным содержимым, то это свидетельствует о кистозном новообразовании яичника. Это могут быть герминогенные, функциональные или эндометриоидные кисты.
Спайки
Причин образования спаечных разрастаний много, но наиболее часто к ним можно отнести: Воспалительные процессы в яичниках, маточных трубах, эндометрии, околоматочных тканях влагалища, в части тазовой брюшины.
Эндометриоз, заболевание провоцирует микроскопические кровотечения, в дальнейшем приводящее воспалению и образованию фибринозных изменений (спаек).
Различные оперативные вмешательства на органах малого таза, также могут приводить к образованию спаечного процесса.
Симптомы могут различаться от формы процесса. При острой форме — боль, повышение температуры тела, тошнота, рвота. Часто сопровождается острой кишечной непроходимостью, и другие острые опасные симптомы.
Эпизодическая форма характерна эпизодическими болями, а также диарея или запоры. Хроническая форма, симптомы слабо выражены или отсутствуют.
Женщина может обращаться к гинекологу в связи с невозможностью зачать ребенка.
УЗИ не относится к самым достоверным методам определения спаечного процесса. Причина в том что спайки могут малы, чтобы разглядеть их. Кроме этого есть ряд недостатков этого способа диагностики, для диагностики этой патологии.
- Размеры спаек. Обнаружить на УЗИ невозможно немногочисленный спайки, более заметно будет если процесс распространенный.
- Запущенность спаек. Будут хорошо видны множественные и уже давно сформировавшиеся спаечные процессы. Недавние спайки, по плотности будут схожи с плотностью других органов, поэтому их не видно.
- Компактность расположения органов малого таза. Органы как у женщин, так и у мужчин в малом тазу очень плотно расположены. Из-за этого увидеть на УЗИ какие-либо образования сложнее, гораздо лучше видны полости.
- Ограниченный обзор. Полость малого таза, хорошо защищена костями, что не дает полностью рассмотреть весь малый таз и увидеть все спайки.
Очень важно своевременно обратиться к гинекологу как для профилактического осмотра, так при возникновении различных гинекологических симптомов. УЗИ диагностика, проста в выполнении, безвредна, стоит недорого, но важно то что она выявляет большинство заболеваний на ранней стадии. Что очень важно, ведь чем раньше начато лечение тем более благоприятный исход.
(2 5,00 из 5)
Загрузка…
Источник: https://UziKab.ru/mochepolovaya/rasshifrovka-uzi-malogo-taza.html
Ультразвуковая диагностика аномалий развития внутренних половых органов у девочек — Мартыш Н.С
Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Проблема диагностики и лечения аномалий развития внутренних половых органов у девочек остается актуальной. Удельный вес больных с пороками мюллеровых производных, по данным А.Г.
Курбановой (1983), составляет 2,7% в структуре гинекологических заболеваний детей и подростков.
Тактика ведения врожденных пороков развития женских половых органов постоянно находится в центре внимания гинекологов, хирургов, педиатров.
В настоящее время накоплены данные как за наследственную природу заболевания, так и за совместное воздействие генетических и экзогенных факторов, т. е. мультифакторные причины. Е.А. Кириллова (1987) считает, что в основе синдрома Рокитанского-Кюстера и аплазии нижней трети влагалища лежат моногенные мутации с высоким риском наследования.
Нарушения процесса эмбриогенеза на любом из этапов до 20-й нед. гестации приводят к развитию самых разнообразных пороков матки и влагалища.
Все варианты врожденных аномалий развития обусловлены одной из трех причин: недоразвитием, нарушением реконализации или неполным слиянием мюллеровых протоков. Например, нарушение латерального слияния ведет к образованию двух хорошо развитых изолированных систем.
Нарушение вертикального слияния — к аплазии влагалища на большем или меньшем протяжении. Возможно и одновременное нарушение вертикального и латерального влияний на одной стороне. В настоящее время описано более 50 различных видов пороков развития матки и влагалища.Различные авторы предлагали классифицировать мюллеровые аномалии, беря за основу клинику, эмбриологию, клинико-анатомические особенности.
Наибольшее распространение в нашей стране получила клинико-анатомическая классификация А.Г. Курбановой (1983), которую мы использовали в своей работе. В диагностике пороков развития мюллеровых производных у подростков основное внимание следует уделять жалобам ребенка, анамнезу заболевания, гинекологическому осмотру.
Для уточнения диагноза применяются различные дополнительные методы обследования: компьютерная томография, магнитно-ядерный резонанс, лапароскопия.
В последние годы в диагностике пороков развития матки и влагалища ведущее место занимает эхография, особенно у детей и подростков, в связи с безболезненностью, безопасностью и необременительностью для больного.
Материалы и методы
Обследовано 180 девочек с пороками развития матки и влагалища в возрасте от 10 до 19 лет. Средний возраст составил 16,3±0,3 лет.
Из них с полной аплазией влагалища и матки — 58 больных, с частичной аплазией влагалища при функционирующей матке — 38, с полной аплазией влагалища при функционирующей матке — 28, с удвоением матки и влагалища и частичной аплазией одного влагалища — 56 пациенток.
Всем больным проводилось клиническое обследование, включающее анамнестические данные, гинекологический осмотр, ультразвуковое исследование и при необходимости оперативное лечение с последующим эхографическим контролем в послеоперационном периоде.
Для определения емкости неовлагалища у пациенток с полной аплазией матки и влагалища производилась вагинография, а при сигмоидальном кольпопоэзе — вагиноскопия с допплерометрией.Изучалась функция яичников у пациенток с аплазией влагалища и матки — определялся гормональный профиль.
Результаты
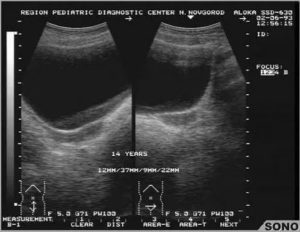
Больные с полной аплазией матки и влагалища (рис. 1) имели вторичные половые признаки, соответствующие возрастной норме. При обращении к врачу всех беспокоило отсутствие менструаций к 16-летнему возрасту.
При гинекологическом осмотре строение наружных половых органов было правильным.
Отмечено 2 типа преддверия влагалища: у 15 девушек отсутствовал вход во влагалище — «сплошной гимен», у остальных гимен имел нормальное строение, за ним определялось углубление от 0,5 до 3 см.
Рис. 1. Аплазия матки и влагалища.
При двуручном ректоабдоминальном исследовании матка не определялась у 41 девушки.
У 12 пациенток через переднюю стенку прямой кишки пальпировался поперечный тяж, у 5-ти — в месте проекции матки в полости малого таза определялось плотное образование, напоминающее рудиментарную матку размерами 2,5 x 2,5 см.
При изучении функции яичников выявлено, что гормональный профиль девушек с аплазией матки и влагалища существенно не отличался от такового у здоровых сверстниц.
Уровень гонадотропинов в крови у больных соответствовал: ЛГ — 7,22 мМЕ/л (норма 2,5-9,5), ФСГ — 3,71 мМЕ/л (норма 1,5-3,7). Концентрация пролактина — 327,75±168,96 мМЕ/л (норма 160-309), эстрадиола — 126,17±19,46 пмоль/л (норма 107-574), прогестерона — 4,47±0,41 нмоль/л (норма 1,6- 25,4), тестостерона — 1,3±0,62 нмоль/л (норма 0,7-2,2).
При УЗ-исследовании у большинства больных матка определялась в центре малого таза в виде образования цилиндрической формы, размеры которой в среднем не превышали значений, характерных для 2-7-летнего возраста девочек с нормальным половым и физическим развитием.
Длина рудимента матки в среднем составила 3,08±0,08 см, ширина — 1,41±0,11 см, переднезадний размер — 0,94-0,14 см.
У 17 больных матка определялась в виде двух мышечных валиков, расположенных пристеночно в полости малого таза размерами, не превышающими 2,7 x 1,2 x 2,5 см (рис. 2).
Рис. 2. Две рудиментарные матки.
Яичники располагались высоко у стенок малого таза и их размеры соответствовали возрастной норме. У 16 больных определялись фолликулы диаметром от 1,2 до 2,5 см в дни овуляции.
При УЗ-исследовании почек у 9 больных обнаружена патология: аплазия одной почки — у 5, расширение чашечно-лоханочного комплекса — у 1, дистопия одной почки — у 1, патологическая подвижность почки — у 1, уменьшение размеров почки — у 1. Аналогичные результаты показал анализ урограмм. Динамическая сцинтиграфия почек показала нарушение выделительной функции почек и снижение клубочковой фильтрации на 32,5%.В зависимости от психологических особенностей, желания больной и строения наружных половых органов были применены кольпоэлогация по методу Шерстнева — у 24, брюшинный кольпопоэз по методу А.В. Окулова — у 10. Результаты лечения, т. е. емкость неовлагалища проверяли с помощью вагинографии и вагиноскопии.
На циклические боли внизу живота жаловались 12 больных с аплазией влагалища. У 5 из них на эхограмме определялась функционирующая рудиментарная матка в виде перевернутого конуса с маленькой полостью. Шейка не дифференцировалась (рис. 3).
У остальных 7 больных на эхограмме определялись маленькие рудиментарные матки, однако в яичниках в момент болей идентифицировались фолликулы диаметров до 2,5 см. При исчезновении фолликулов исчезали боли.
Следовательно, больных беспокоили овуляторные боли, которые эхография помогает дифференцировать с болями при функционирующей рудиментарной матке.
Рис. 3. Функционирующая рудиментарная матка (продольное сканирование).
Таким образом, эхография в комплексе с другими методами исследования дает большую информацию в диагностике полной аплазии матки и влагалища или синдрома Рокитанского-Кюстера, помогает выявить причину болевого синдрома. В то же время для оценки состояния неовлагалища можно пользоваться другими дополнительными методами — вагинографией и вагиноскопией.
Обследовано 38 девочек с частичной аплазией влагалища (рис. 4) в возрасте от 11 до 19 лет (средний возраст 14,3±0,2). При обследовании у 7 девушек выявлены аномалии других органов и систем: у 2 — аплазия левой почки; по 1 — удвоение чашечно-лоханочной системы, дисплазия тазобедренного сустава, синдактилия, косоглазие, недоразвитие верхней челюсти, тугоухость.
Рис. 4. Частичная аплазия влагалища при функционирующей матке.
1 — матка (гематометра); 2 — гематокольпос; 3 — мочевой пузырь.
До поступления по поводу болей 29 девочек перенесли различные операции в результате неправильно поставленного диагноза: аппендэктомия — 34,48%, диагностическая лапароскопия — 17,2%, тубэктомия — 13,79%, резекция яичников — 13,79%, пункция гематокольпоса — 17,24%, рассечение перегородки — 44,83%, бужирование стриктуры влагалища — 10,34%. Суммарно процент оперативных вмешательств превышает 100%, так как у пациенток выполнялись от 1 до 5 операций, в среднем более чем 1,9 операций на 1 больную.
Наиболее характерная и частая жалоба больных этой группы — боли внизу живота у 92,73%, причем болевой синдром был выражен по разному — от ноющих до очень сильных схваткообразных, сопровождающихся потерей сознания.Впервые боли возникали в среднем в возрасте 13,28±0,23 года, повторялись с четкой периодичностью через 1-1,5 месяца и продолжались по 2-5 дн. У большинства боли локализовались внизу живота, иногда сопровождались нарушением мочеиспускания, тошнотой, повышением температуры, и у всех больных отсутствовала менструация.
У больных с частичной аплазией влагалища очередность появления вторичных половых признаков не была нарушена.
При гинекологическом осмотре наружные половые органы у всех девочек были развиты по женскому типу, без признаков вирилизации.
Вход во влагалище отсутствовал, так как гимен был «сплошной» у большинства больных и имел обычное строение с наличием углубления за ним в среднем 1,75±0,4 см по зонду у 13 больных.
У 11 девочек с вагинопластикой в анамнезе определялось слепое влагалище глубиной от 2 до 7 см (в среднем 3,3±0,57 см) с выраженными рубцовыми изменениями в куполе, гимен отсутствовал.
При ректоабдоминальном исследовании в полости малого таза на расстоянии от 2 до 8 см от ануса определялось образование размерами от 5 см до 18-недельной беременности. У некоторых больных на вершине образования удалось дифференцировать матку. Пальпаторные изменения в области придатков матки в виде образований с нечеткими контурами определялись у 5 пациенток (гематосальпинксы).
По данным УЗ-исследования и клинической характеристике больные с частичной аплазией влагалища разделены на 2 подгруппы: с аплазией нижней трети влагалища; с аплазией 2/3 нижней части влагалища (таблица).
Таблица. Размеры гематокольпосов у больных с частичной аплазией влагалища, определенные при УЗИ.
| Аплазия нижней трети влагалища n=14 | 11,06±0,41 | 6,44±0,97 | 7,9±0,71 |
| Аплазия нижней и средней трети влагалища | 6,63±0,49 | 4,49±0,64 | 5,92±0,5 |
| Р | Р1 |
Источник: https://www.medison.ru/si/art82.htm
Амниотические тяжи – серьезное осложнение беременности, выявляемое на УЗИ
При этой патологии внутри плодного пузыря появляются перетяжки (амниотические сращения, тяжи Симонара) – волокнистые образования, плавающие в околоплодной жидкости. На очень раннем сроке они не создают проблем, но по мере внутриутробного роста ребёнка, могут обматываться вокруг его тела, приводя к серьезным последствиям.
Причины образования амниотических тяжей
Точная причина образования сращений до сих пор не установлена, но существует несколько теорий, объясняющих это явление:
- Повреждение плодного яйца в начале беременности, приведшее к нарушению развития амниона (внутренней оболочки плодного пузыря).
- Попадание микробов в полость матки, вызвавшее воспаление оболочек пузыря (амниотит) или матки (эндометрит). В пользу этой теории говорит более частое развитие патологии у женщин, страдающих хроническими воспалительными процессами половой сферы и ЗППП.
- Сосудистые нарушения, препятствующие адекватному кровоснабжению плодного яйца, и повлекшие неправильное развитие его внутренней оболочки.
- Перенесенные в самом начале беременности вирусные инфекции, влияющие на развитие амниотического пузырька. Особенно опасны TORCH-инфекции (токсоплазмоз, цитомегаловирус, краснуха, герпес), но проблемы могут создать обычные грипп или ОРЗ.
- Аномалии развития матки, затрудняющие формирование полноценного плодного пузыря (детская, двурогая седловидная форма органа).
- Истмико-цервикальная недостаточность — слабость маточной шейки, которая не в состоянии держать увеличивающийся плодный пузырь. Расширение цервикального канала приводит к надрыву амниотической оболочки и проникновению инфекции в матку.
Как развивается патология
Пока зародыш маленький, перетяжки плавают внутри пузыря. Затем, в ряде случаев они рассасываются, но иногда тяжи Симонара мешают протеканию беременности.
Обмотавшись вокруг ручки, ножки, шейки или головки плода, перетяжки сдавливают ткани, затрудняя кровообращение. Это приводит к образованию рубцов и нарушению внутриутробного развития. Дети рождаются с недоразвитыми или отсутствующими пальцевыми фалангами, кистями и стопами. Сдавление нервов и сосудов вызывает параличи конечностей, атрофию мышц и сухожилий.
Нарушение кровоснабжения суставов, вызванное сдавлением конечностей тяжами, приводит к рождению детей с несгибающимися, неразгибающимися, неестественно вывернутыми конечностями, косолапостью и косорукостью.При значительном сдавлении тканей возникает отмирание тканей. Во время УЗИ-обследования обнаруживается отторгнутая конечность, плавающая в околоплодной жидкости отдельно от плода. Иногда рука или нога полностью теряет функциональность и «высыхает», поэтому ее после рождения малыша приходится удалять.
При передавливании тяжом пуповины, прекращается поступление кислорода, питательных веществ и плод погибает. При неполном сдавлении ребенок развивается в условиях гипоксии, приводящей к недоразвитию головного мозга и ДЦП.
В 12% случаев возникает сдавливание личика ребенка.
Нарушение тканевого питания челюстно-лицевой области приводит к серьёзным патологиям — деформациям носовой области, несимметричности лица, недоразвитию глазных яблок, слезных желез и ушных раковин на пораженной стороне.
Возникают расщелины лица, «волчья пасть» — незаращение твердого неба и «заячья губа» – расщелина верхней губы. Сдавление лицевых нервов вызывает врожденное косоглазие, проблемы со зрением и слухом.
Сдавление тяжом области живота плода в приводит к гастрошизису – расщелине на передней брюшной стенке и омфалоцеле — грыже пупочного канатика. При этих патологиях кишечник и внутренние органы малыша выходят за пределы брюшной полости. Дети часто погибают внутриутробно, а выжившим требуется серьезная операция.
На каких сроках обнаруживаются амниотические тяжи
В большинстве случаев патология видна во время первого УЗИ в 11-12 недель. Но иногда перетяжки обнаруживаются позже. Лучше всего ситуация просматривается при 3D и 4D УЗИ. В ходе обследования определяется, не задели ли тяжи части тела ребенка и не мешают ли они свободному движению плода.
При обнаружении амниотических перетяжек женщине назначают эхокардиографию плода, выявляющую гипоксию. Если во время обследования видно, что тяжи негрубые, небольшие и расположены вне тела малыша, женщине назначается постоянное наблюдение. Примерно в 70% случаев беременность удается доносить, постоянно контролируя состояние плода на УЗИ.
Как правило, если до 25 недель тяжи не вызвали осложнений, в дальнейшем они не помешают вынашиванию. Если обвитие наступило на позднем сроке все же наступило, проводится экстренное родоразрешение. Выбор ведения родов зависит от месторасположения перетяжки и ее толщины. Часто приходится прибегать к кесареву сечению.
При обнаружении на раннем сроке перетяжек, пересекающих тело малыша, предлагается прерывание беременности из-за высокого риска возникновения уродств у ребенка. Женщинам, рискнувшим оставить такую беременность, нужно понимать, что риск преждевременных родов и внутриутробной гибели будет высок, а впоследствии малышу понадобится длительная реабилитация и протезирование.Некоторые клиники предлагают операцию по эндоскопическому рассечению перетяжек амниона. К сожалению это метод пока недостаточно отработан, поэтому часто не дает результата, заканчиваясь гибелью плода или преждевременными родами.
ссылкой:
Источник: https://medcentr-diana-spb.ru/beremennost/amnioticheskie-tyazhi-sereznoe-oslozhnenie-beremennosti-vyiyavlyaemoe-na-uzi/
