Узи признаки маточной беременности малого срока
Содержание
Внематочная беременность: когда УЗИ покажет патологию?
Современные гинекологи рекомендуют всем будущим мамам проходить узи для исключения внематочной беременности. Покажет ли данная процедура патологию прикрепления эмбриона, не опасна ли она для здоровой беременности и как выглядит эктопия?
Какие методики позволяют определить ВМБ?
Прежде чем разобраться, видно ли на УЗИ внематочную беременность, стоит сразу сказать, что диагностика данного патологического состояния затруднена, поскольку на ранних сроках она проходит без явной симптоматики. Определить эктопическую беременность возможно по тесту, но, опять-таки, этот вариант годится в том случае, если женщина уверена, что зачатие состоялось.
ВБ определяется на тесте несколько позже физиологической. И если тестирование после задержки показало, что беременности нет, а через 2 недели тест стал положительным, то речь может идти о ВМБ.
Это обусловлено тем, что при такой беременности концентрация ХГЧ ниже, нежели в случае с физиологической, а поскольку тест-полоски работают за счет реакции именно на этот гормон, логично, что в начале ВБ он не среагирует на нее.
Кроме этого, определить патологию можно, проанализировав показатели базальной температуры.Но этот метод актуален в том случае, если женщина вела такой календарь регулярно, что дает возможность выявить какие-либо отклонения в работе репродуктивной системы.
Так, в случае прикрепления плодного яйца вне полости матки, показатели базальной температуры будут идти на спад, тогда как при физиологической беременности они стабильно высокие.
Есть еще один способ, как определить ВМБ: сдать кровь на ХГЧ в случае с физической беременностью показатели этого гормона увеличиваются каждые 2 дня, при эктопии динамика будет незначительной. И если полученные результаты не будут соответствовать норме, то вероятность имплантации плодного яйца вне полости матки очень велика.
Ну и самым основным методом диагностики ВМБ является УЗИ. И несмотря на то, что этот вариант является наиболее информативным, он не всегда способен показать патологическое отклонение. Но обо все по порядку.
В случае, если в ходе ультразвукового исследования не было выявлено патологического состояния, то врач может назначить лапароскопию.
Это один из самых современных щадящих методов, применяемых для диагностирования и лечения гинекологических и урологических заболеваний.
Суть этой методики заключается в выполнении нескольких разрезов, сквозь которые вводится прибор, оснащенный оптикой. С помощью него можно устранить патологию и иногда даже с полным сохранением детородной функцией.
Ультразвуковая диагностика ВМБ
УЗИ диагностика внематочной беременности может быть проведена несколькими способами:
- Трансвагинальный. Эта методика подразумевает введение специального оборудования непосредственно в полость матки, что позволяет с максимальной точностью определить состояние органов детородной системы. Данный способ является самым информативным, поэтому на ранних сроках беременности именно с помощью него можно диагностировать ВМБ.
- Трансабдоминальный. Этот вид ультразвукового исследования характеризуется использованием оборудования с датчиками, которые размещаются на наружной части брюшной полости. В сравнении с трансвагинальным исследованием, трансабдоминальное не видит ВМБ на ранних сроках, равно как и физиологическую беременность.
Если признаков ВМБ нет, но женщина уверена, что зачатие состоялось, то необходимо идти к врачу-гинекологу, которым будет назначено ультразвуковое исследование.
Даже при ранней диагностике уже будут просматриваться косвенные признаки ВМБ:
- незначительное увеличение матки;
- присутствие жидкости в полости матки;
- размещение ложного плодного яйца в маточном пространстве;
- отсутствие оплодотворенной яйцеклетки в «положенном месте».
На каких сроках можно проводить УЗИ?
Как было сказано ранее, очень важна максимально ранняя диагностика. В случае трубной беременности УЗИ диагностика уже на 5-ой недели сможет показать наличие патологического развития зародыша. Здесь речь идет о трансвагинальном методе. В случае же с трансабдоминальным способе исследования, патология может быть зафиксирована только с 7-ой недели беременности.
К сожалению, более ранняя диагностика не даст положительного результата, но есть шанс определить патологию по описанным выше косвенным признакам.
Здесь важно помнить еще и то, что на мониторе или на фото узи данные могут быть некорректными. Причин тому много, начиная от неисправности аппарата и заканчивая не верной трактовкой результата специалистом диагностики.
«Распознать на ранних сроках внематочную действительно очень сложно, практически невозможно, а вот ошибка в результатах узи органов малого таза может закончиться плачевно: женщину отправляют на аборт и она теряет здорового ребенка. Мы рекомендуем всегда проходить альтернативную диагностику у других врачей и наблюдать за собственными ощущениями.»
Виктория Зверева, гинеколог, врач высшей категории.
Какие меры предпринять при ВМБ?
Благодаря современным методикам, сегодня возможно диагностирование ВМБ на сравнительно малых сроках. Но, к сожалению, в большинстве случаев патологическая беременность выявляется только на 7-9 неделе, когда уже существует опасность для здоровья женщины.
Одним из наихудших случаев является поступление пациентки с уже разорвавшейся трубой, что может привести к самым печальным последствиям вследствие перитонита и большой потерей крови. В данном случае делать узи уже поздно, здесь счет идет на часы.
Именно поэтому очень важно определить патологическое состояние как можно раньше. В случае обнаружения эмбриона, который растет вне полости матки, возможны такие варианты развития:
- В ходе операции врач разрезает трубу, извлекает из нее плодное яйцо и накладывает швы.
- При необходимости выполняется резекция – удаление уже надорванной части трубы с последующим соединением ее с имеющимися рядом отрезками.
- В случае, когда происходит полный разрыв фаллопиевой трубы, то она полностью вырезается и функциональной остается только один яйцевод. Но шансы на естественное зачатие есть. Подробнее об этом вы можете прочесть в одной из наших предыдущих публикаций.
В случае диагностирования эктопической беременности на малом сроке, возможна медикаментозная, безоперационная терапия.
Для таких целей может применяться препарат Метотрексат, под действием которого происходит растворение плодного яйца. При этом организм самостоятельно выводит оплодотворенную яйцеклетку из полости матки.
Кроме этого, медикаментозная терапия может быть назначена и после операции с целью полного очищения детородных органов от остатков плодного яйца.
Медикаментозное лечение — довольно рискованный способ, несмотря на то, что многие форумы пестрят отзывами и рекомендациями препаратов. Не следует заниматься самолечением и искать ответы у интернет-ресурсов.Самый опасный вариант – затягивание лечения. Разрыв при ВМБ в любом случае приведет к большой потере крови. Дальше наступает геморрагический шок, за которым идет летальный исход.
Итог
Резюмируя все вышесказанное, подведем небольшой итог:
- ВМБ – патологическое состояние, характеризующееся прикреплением эмбриона вне полости матки.
- Своевременное определение внематочной беременности убережет здоровье и жизнь женщины, а также, в случае ранней диагностики, сохранить детородную функцию.
- На каком сроке УЗИ показывает ВМБ? Уже начиная с 2-ой недели при трансвагинальном обследовании можно увидеть патологическое размещение эмбриона. Трансабдоминальная диагностика дает положительный результат только на 7-ой неделе.
А что вы знаете о ВМБ? Возможно, у вас или ваших знакомых бывала подобная ситуация? Если да, то каковы были последствия? Делитесь с нами и нашими читателями своим мнением и интересной информацией, оставляя комментарии в конце публикации.
Источник: https://DaZachatie.ru/nachalo_beremennosti/vnematochnaya-na-uzi
Два типа неразвивающейся беременности, причины и диагностика
По статистике, сегодня каждая пятая беременность из числа диагностированных завершается выкидышем или останавливается в развитии. 80% всех неразвивающихся беременностей приходится на 1 триместр.
Два типа неразвивающейся беременности
На основании результатов УЗИ можно определить два типа неразвивающейся беременности: пустое плодное яйцо (анэмбриония) и гибель плода.
Анэмбриония – это отсутствие эмбриона в плодном яйце.
О гибели эмбриона говорят, когда в начале беременности он развивался нормально, но затем по какой-то причине погиб. Если это случилось недавно (прошло несколько дней с момента гибели), эмбрион и яйцо имеют обычные формы и размеры, но отсутствуют признаки жизни плода. Такое состояние может не сопровождаться клиническими симптомами угрозы прерывания беременности.
Причины неразвивающейся беременности
1. Генетические и хромосомные аномалии эмбриона – это главная причина потерь на ранних сроках (80%).
2. Пороки развития половых органов женщины (например, удвоение матки, полная перегородка матки, двурогая матка и т. д.).
3. Патологические состояния слизистой оболочки матки женщины (атрофия эндометрия, синдром Ашермана — внутриматочные синехии (сращения, спайки).
4. Нарушение свертывающей системы крови: наследственные тромбофилии.
5. Другие причины.
По данным Американского сообщества акушеров-гинекологов (ACOG) наиболее достоверно доказана связь ранней потери беременности с двумя факторами риска:
1. Старший и поздний репродуктивный возраст матери. 2. Большое число предыдущих выкидышей (3 и более).
Репродуктивные возможности снижают и хронические заболевания матери, как гинекологические (например, эндометриоз), так и общие (сахарный диабет, артериальная гипертензия, ожирение).
Также к факторам риска относят нарушение репродуктивного здоровья полового партнера. Они делятся на управляемые (никотиновая зависимость, наркозависимость, низкий или высокий индекс массы тела) и неуправляемые (старший репродуктивный возраст родителей, стрессы).
Диагностика
1. Субъективные признаки:
— боли внизу живота,
— кровянистые выделения из половых путей,
— исчезновение признаков раннего токсикоза (тошнота, рвота).
2. Объективные признаки:
— УЗИ – наиболее информативный метод диагностики неразвивающейся беременности, диагноз может быть поставлен раньше времени появления жалоб. При замершей беременности выявляют отсутствие эмбриона в полости плодного яйца после 7 недель беременности или отсутствие сердцебиения плода.
— анализ крови на определение уровня b-ХГЧ. Его содержание при замершей беременности снижено в несколько раз. Обычно такой анализ делают в динамике (несколько раз).
Медицинское решение проблемы
Это может быть выжидательная тактика, то есть динамическое наблюдение за пациенткой до изгнания плода. При неэффективности переходят к медикаментозному или хирургическому удалению плода (вакуум-аспирация ил выскабливание полости матки).
Обследование после неразвивающейся беременности
Непосредственно после самопроизвольного выкидыша или удаления плода обследованию подвергают кариотип плодного яйца. При наличии трех и более потерь рекомендуется исследовать кариотип родителей.
Кариотипирование – это генетический анализ, изучающий количественные и структурные аномалии хромосом.
При выявлении анатомических нарушений, рекомендуется тщательное ультразвуковое обследование и гистероскопия с дальнейшим устранением дефектов (по возможности). В редких случаях, при наличии тромбозов в истории жизни пациентки и ее ближайших родственников, рекомендуется обследование у гематолога.
При подготовке к последующей беременности
Случаются ситуации, которые можно предвидеть, однако очень сложно изменить. К ним относится неразвивающаяся беременность. Полностью исключить опасность возникновения неразвивающейся беременности, к сожалению, невозможно, но неразвивающаяся беременность, хоть и психологически тяжелый фактор, не исключает нормального течения последующих беременностей.
Вам потребуется восстановительный период, после которого имеет смысл посетить врача и обязательно восстановить психический фон.
Рекомендации:
1. прием фолиевой кислоты — 400 мкг ежедневно (согласно рекомендациям ВОЗ) за 3 мес. до предполагаемой беременности;
2. изменение образа жизни (снижение веса, отказ от курения и т. д.);
3. выявление и лечение сопутствующих хронических заболеваний (гипотиреоз, гипертония, диабет и т. д.).Все в обязательном порядке будет нормально, если беременность тщательно планируется и проходит под постоянным наблюдением врача.
Консультация врача-гинеколога
Записаться
Источник: https://www.nnplus.ru/mediatcentr/stati/gynecology/nerazvivayushchayasya_beremennost/
Ультразвуковая диагностика беременности малого срока
В малом сроке беременности УЗИ проводится для выявления жизнеспособного зародыша в полости матки, подтверждения срока беременности, исключения патологии зародыша или выявления вариантов нормы, например многоплодной беременности.
Начальным признаком беременности является утолщение эндометрия, но УЗИ не позволяет сказать, чем конкретно вызвано это утолщение.
При использовании трансвагинального датчика высокого разрешения плодное яйцо диаметром 1 мм визуализируется в полости матки через 4 недели и 2 дня после последней менструации при регулярном менструальном цикле.
Оплодотворение яйцеклетки
При задержке менструации 5-7 дней и более (срок беременности 5 недель) в полости матки должно четко определяться плодное яйцо диаметром 6 мм.
Оно имеет четкую округлую форму с нечетким светлым венчиком по периферии (гиперэхогенный ободок — хорион). При этом уровень бета-ХГЧ крови составляет 1000-1500 МЕ/л.
При уровне ХГЧ более 1500 МЕ/л плодное яйцо в полости матки должно четко визуализироваться.
Маточная беременность 4-5 недель. Трансабдоминальное сканирование. ВАЖНО: срок беременности нельзя точно определить по размеру плодного яйца.
Многие таблицы в интернете с размерами плодного яйца — определяют срок очень приблизительно.
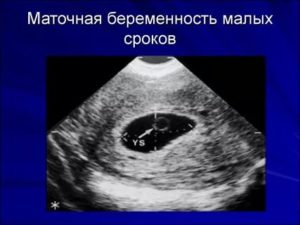
Примерно с 5,5 недель при трансвагинальном УЗИ в плодном яйце начинает визуализироваться экстраэмбриональная структура – желточный мешок (анг. yolk sac). При этом уровень бета-ХГЧ примерно составляет в среднем 7200 МЕ/л.
Поскольку желточный мешок является частью зародышевых структур, его обнаружение позволяет отличить плодное яйцо от простого скопления жидкости в полости матки между листками эндометрия, и в большинстве случаев, дает возможность исключить внематочную беременность.
Частота эктопической беременности составляет 1-2 на 2000–3000 беременностей. Риск ее повышается при применении вспомогательных репродуктивных технологий (ВРТ).
Заподозрить внематочную беременность необходимо, когда уровень ХГЧ составляет более 1500 МЕ/л, а плодное яйцо в полости матки не определяется.
Беременность 5,5 недель. Определяется желточный мешок. Трансвагинальное сканирование.С 6 недель беременности (иногда чуть раньше) в плодном яйце можно определить эмбрион, длиной около 3 мм.
С этого же срока большинство ультразвуковых аппаратов позволяет определить сердцебиение эмбриона. Если сердцебиение не определяется или нечеткое при длине эмбриона (КТР) 5 мм, показано повторное УЗИ через неделю.
Отсутствие сердечной активности в этом сроке не обязательно является признаком страдания плода или неразвивающейся беременности.
Численные значения частоты сердечных сокращений у эмбриона при неосложненном течении беременности постепенно возрастают от 110-130 уд/мин в 6-8 нед беременности до 180 уд/мин в 9-10 нед.
Длину эмбриона измеряют от головного до хвостового конца, и обозначают под термином КТР (копчико-теменной размер), в анг. литературе — CRL (Crown-Rump Length).
Следует отметить, что копчико-теменной размер эмбриона меньше подвержен индивидуальным колебаниям, чем средний внутренний диаметр плодного яйца, и следовательно, его использование для определения срока беременности дает лучшие результаты. Ошибка при этом обычно не превышает ±3 дня.
При четкой визуализации эмбриона срок беременности устанавливается в зависимости от его длины, а не от размеров среднего внутреннего диаметра плодного яйца (СВД).
Для правильного измерения копчико-теменного размера эмбриона необходима его четкая визуализация. При этом следует стремиться измерить максимальную длину эмбриона от его головного конца до копчика.
Нормальное течение беременности
При нормальном течении беременности диаметр плодного яйца увеличивается на 1 мм в сутки. Меньшие темпы роста являются плохим прогностическим признаком. При сроке беременности 6-7 недель диаметр плодного яйца должен быть около 30 мм.
Следует подчеркнуть, что определение срока беременности по длине КТР оптимальнее проводить до 12 недель беременности. В более поздние сроки следует использовать измерение бипариетального диаметра, окружности головы и живота.
Двигательная активность эмбриона определяется после 7 нед беременности. Вначале эти движения очень слабые и единичные, едва различимые при исследовании.
Затем, когда становится возможной дифференцировка на головной и тазовый конец эмбриона, движения напоминают сгибание и разгибание туловища, далее появляются отдельные движения конечностями.Так как эпизоды двигательной активности эмбриона очень непродолжительные и исчисляются секундами, а периоды двигательного покоя могут быть значительными по времени, регистрация сердечной деятельности эмбриона несомненно является более важным критерием оценки его жизнедеятельности.
Неразвивающаяся беременность
Диагноз неразвивающейся беременности не должен выставляться, если при УЗИ плодное яйцо имеет размер меньше 20 мм. При длине эмбриона 5 мм и более в большинстве случаев должно четко определяться сердцебиение.
Если эмбрион менее 5 мм, следует повторить УЗИ через неделю. Если при повторном исследовании через неделю при КТР=5-6 мм сердечная деятельность не определяется, беременность является нежизнеспособной.
Диагноз неразвивающейся беременности может быть подтвержден по несоответствию уровня бета-ХГЧ эхографическим данным.
Следует отметить, что частота прерывания беременности в норме в популяции составляет 15-20% от всех клинически диагностированных беременностей. Однако в действительности, если считать все «химически» диагностированные беременности, определенные по уровню бета-ХГЧ до срока ожидаемых очередных месячных, частота выкидышей может достигать до 60%.Последовательные этапы развития плода в полости матки и установление системы «мать-плод»
Оригинал статьи на сайте dr-ermakova.ru
Автор текста Барто Руслан Александрович
Источник: https://zen.yandex.ru/media/dr_ermakova/ultrazvukovaia-diagnostika-beremennosti-malogo-sroka-5e4366d7d877b06d5336b57b
Маточная беременность: что это значит, как определить
Планирование пополнения в семье является ответственным делом. Только беременность может случиться совершенно неожиданно для мужчины и женщины. Контрацепция тоже иногда подводит.
В таком случае возникает вопрос о том, как определить успешное зачатие. Это не так просто, как кажется, особенно если речь идет о ранней диагностике. К сожалению, беременность бывает разной.
Например, внематочной.
Сегодня мы постараемся выяснить, что такое маточная беременность. О ее проявлениях и определении тоже будет рассказано ниже. Предложенная информация поможет каждой женщине, даже той, что планирует малыша долгое время.
О процессе зачатия
В первую очередь нужно понять, как происходит зачатие. Это крайне важный процесс, без которого говорить о случившейся беременности нет никакого смысла. Не произошло зачатие — женщина не может находиться в «интересном положении».
С началом очередного менструального цикла у девушки в организме начинает в фолликуле созревать «женская клетка». Ее называют яйцеклеткой. Созревание оной продолжается примерно до середины цикла. Когда наступает овуляция (это самый благоприятный день для зачатия), яйцеклетка вырывается из фолликула, а затем начинает свое движение по фаллопиевым трубам до полости матки.
Если в это время яйцеклетка сталкивается с активными, жизнеспособными сперматозоидами, происходит ее оплодотворение. После этого образовывается плодное яйцо, которое прикрепляется к матке. Этот процесс может сопровождаться небольшим кровотечением.
В противном случае, дойдя до матки, яйцеклетка постепенно погибает. На это уходит около трех-четырех дней. После организм начинает готовиться к очередной менструации.
Определение
На данный момент в медицине можно выделить маточную и внематочную беременность. Уже по их названиям понятно, что происходит в том или ином случае.
Внематочная беременность — это процесс, при котором оплодотворенная яйцеклетка прикрепляется вне полости матки. Такая ситуация редко заканчивается родами, она может представлять опасность для плода и будущей матери. Внематочная беременность бывает, например, трубной или брюшной.
Маточная беременность — процесс, при которой яйцеклетка, оплодотворенная сперматозоидом, прикрепляется в полости матки. Такое положение является нормальным. И именно в данном случае беременность, как правило, заканчивается родами. Но и от выкидышей никто не застрахован. Они могут быть спровоцированы различными факторами.
Если произошли нарушения
Нарушение маточной беременности может произойти по разным причинам. Все зависит от конкретной ситуации. Подобное событие, как правило, сопровождается либо выкидышем, либо остановкой развития плода.
Произойти оно может:
- по наследственному фактору;
- из-за наличия хронических или инфекционных заболеваний;
- под влиянием стресса или физических нагрузок.
Если произошло прерывание или замирание маточной беременности, гистология назначается девушке наблюдающим ее врачом. Это исследование, в ходе которого можно узнать об истинных причинах выкидыша, внематочной беременности или замирания маточной.
Что значит маточная беременность? Так принято называть обычную беременность. Она развивается в полости матки на протяжении девяти месяцев.
У планирующих пополнение в семье возникает вопрос о том, как понять, что оплодотворение произошло успешно. Справиться с этой задачей не так уж трудно, если знать, как действовать.
На данный момент определить беременность можно:
- по нестандартным ощущениям;
- при помощи теста;
- по анализу крови;
- измерив базальную температуру;
- по отсутствию менструации;
- посредством визита к врачу-гинекологу;
- при помощи УЗИ-исследования.
В действительности все проще, чем кажется. Главное, внимательно относиться к своему организму. Правда, на ранних сроках маточная и внематочная беременность проявляются одинаково. И поэтому предугадать, все ли нормально, не так-то просто. Во всяком случае, в домашних условиях.
Менструация и зачатие
Признаки маточной беременности разнообразны. Правда, на первых порах отличить их от предменструального синдрома почти невозможно. Женщина может ждать критические дни, а вместо них в ее матке уже будет развиваться плод.
Как правило, девушки с регулярным менструальным циклом должны насторожиться, если критические дни не пришли вовремя. Нормальной считается задержка до семи дней, но уже с первых суток можно предполагать наличие беременности.
Важно: иногда после зачатии в первом триместре у девушки продолжают идти месячные. Лучше поторопиться с визитом к врачу. Не исключено, что это — серьезная патология.
Тесты на дому
Маточная беременность раннего срока может быть определена в домашних условиях. Особенно теми, кто внимательно относится к своему организму, умеет прислушиваться к нему.
Если у женщины наблюдается задержка менструации, самое время задуматься над использованием теста на беременность. Он бывает разным: в виде стрип-полосок, планшетов, а также струйный и электронный. Последние два отличаются своей чувствительностью.
Чтобы определить беременность в домашних условиях, рекомендуется действовать так:
- Взять тест на беременность и распаковать его.
- Набрать немного утренней мочи в стерильный контейнер. Его можно приобрести в любой аптеке.
- Опустить тест на беременность до контрольной отметки в мочу и подержать несколько секунд. Если речь идет о планшетном «устройстве», нужно капнуть мочой на специальное приемное окошко.
- Подождать несколько минут и оценить результат проведенной диагностики.
Если беременность есть, тест покажет две полоски. Электронное устройство может отображать улыбающийся смайлик или надпись «Беременна», а также предположительный срок «интересного положения». Очень удобно.
Важно: оценивать результат проведенного теста рекомендуется не более чем через 15 минут.
Если появился «призрак» (слабая вторая полоска), можно говорить о высокой вероятности беременности. Самое время подумать о более точных способах определения «интересного положения».
Базальная температура
Как определить маточную беременность другими способами? Сначала нужно вообще понять, что девушка беременна. Для этого существуют различные методы диагностики — на дому или в больнице. В первую очередь рассмотрим домашние способы проверки организма на успешность зачатия.
Особо внимательные женщины могут понять, что беременны, по графику базальной температуры. Его необходимо составлять заранее, на протяжении нескольких менструальных циклов.
Обычно при овуляции БТ возрастает до 37-37,7 градуса. После нее постепенно снижается до нормальной. Если произошло успешное зачатие, температура будет оставаться повышенной. Это один из признаков беременности.
Имплантационное кровотечение
Как еще узнать, что у женщины маточная беременность? 5 недель — срок, при котором уже существует вероятность прослушивания сердцебиения плода. Но, как правило, если девушка страдает от нерегулярного менструального цикла, она может не понять, что беременна. Во всяком случае, на первых месяцах развития плода.
Как уже было сказано, когда происходит прикрепление плодного яйца к полости матки, может начаться имплантационное кровотечение. Это не обильные кровянистые выделения, которые похожи на начало менструации.
Подобное явление наблюдается и при маточной беременности, и при внематочной. Правда, редко кто обращает внимание на данный признак успешного зачатия ребенка.
Анализ крови
Признаки маточной беременности на ранних сроках совпадают с проявлением внематочной беременности. После того как яйцеклетку оплодотворил сперматозоид, в организме женщины начинают происходить серьезные гормональные изменения. Некоторые из них дают о себе знать, а какие-то остаются незамеченными.
Например, повышение уровня ХГЧ в крови. Данный гормон называют гормоном беременности. Он у здоровой девушки появляется как раз в этот период и никогда иначе.
Сдав при задержке менструации кровь на ХГЧ, можно понять, есть маточная беременность или нет. Ниже указана таблица с показателями «гормона беременности» в зависимости от срока развития плода.
Важно: если у женщины наблюдаются основные признаки «интересного положения», но уровень ХГЧ оказывается ниже установленных норм, целесообразно предполагать внематочное положение плодного яйца.
Основные признаки беременности
На ранних сроках маточная беременность, как уже было сказано, обычно проявляется точно так же, как и приближающаяся менструация. Но есть некие «указатели», которые вызывают подозрение на успешное зачатие.
Среди таковых выделяют:
- Тянущие боли в нижней части живота. Они будут напоминать по ощущениям боль при менструации, но не такую сильную.
- Тошнота по утрам, а также по вечерам. Именно в это время суток недомогание усиливается. Днем тошнить тоже может, но не так сильно.
- Появление слабости и повышенной утомляемости. Женщина быстро устает, даже если недавно проснулась.
- Рвота. Обычно она появляется к концу первого месяца беременности. Но не исключены рвотные позывы сразу после прикрепления плодного яйца к матке.
- Задержка менструации. О ней уже было рассказано. Ждать неделю задержки не обязательно. Чем раньше будет проведена диагностика беременности, тем лучше.
- Скачки настроения. Происходит это из-за изменения гормонального фона. Женщина может злиться, затем плакать, смеяться и так далее. Для беременных характерна повышенная плаксивость.
- Изменение вкусовых предпочтений и обоняния. Некоторые запахи при беременности могут вызывать отвращение, даже если раньше они нравились девушке. Тяга к необычным сочетаниям продуктов тоже может указывать на успешное зачатие ребенка.
- Вздутие живота и запоры. Во время беременности не исключены запоры и расстройства желудка. Вздутие тоже возможно. Девушка может заметить, как брюки, которые еще вчера были большеваты, теперь ей как раз, но при этом вес женщина не набрала.
Пожалуй, это все. Перечисленные явления считаются первыми признаками беременности у женщины. Если девушка заметила их, пора покупать тест и искать более точные методы диагностики. Например, сдать кровь на ХГЧ. Но это далеко не единственный способ выхода из положения.
Ультразвук
Что еще поможет определить маточную беременность? УЗИ-исследование! Это наиболее точный метод диагностики, но с ним тоже не стоит торопиться. Спешить к УЗИ-специалисту нужно тогда, когда существует подозрение на внематочную беременность.
Лучше всего записаться на УЗИ органов малого таза примерно на пятой-седьмой неделе «интересного положения». На этом сроке, как уже было сказано, у плода можно прослушать сердцебиение.
Если сходить к специалисту раньше, он может перепутать плодное яйцо с кистой или воспалительным процессом. Не всегда, но такое бывает.
Важно: при помощи УЗИ можно определить не только положение плода, но и его патологии.
Визит к врачу
Маточная беременность на малом сроке похожа на УЗИ на кисту. Правда, опытный специалист сможет предположить наличие плодного яйца в организме женщины, проведя предварительный опрос пациентки.
Если девушка подозревает, что беременна, ей нужно сдать анализ крови на ХГЧ, а затем записаться на прием к гинекологу. Этот специалист проведет опрос, а также осмотрит половые органы пациентки. По их состоянию удастся понять, есть беременность или нет.
Как правило, если зачатие прошло успешно, шейка матки приобретает синюшный цвет. Но, если прийти в гинекологу слишком рано, он может, как и специалист по ультразвуковому исследованию, ошибиться.Важно: можно не сдавать при первом визите к «женскому врачу» вообще никаких анализов. Данный специалист осмотрит пациентку, а затем сам назначит ряд уточняющих анализов и исследований.
Если «диагноз» подтвердился
Подтвердилась маточная беременность? Можно успокоиться и вставать на учет по беременности в женской консультации. Теперь гинеколог будет наблюдать за развитием «интересного положения» своей пациентки, а также назначит сдачу необходимых анализов. Они помогают понять, насколько правильно развивается плод, а также указывают на состояние здоровья беременной.
Если по анализам будут выявлены какие-то отклонения от норм, врач должен будет посоветовать лечение и дальнейшие действия для устранения оных. Например, назначит прием витаминов или гормональные средства.
Заключение
Мы выяснили, что собой представляет маточная беременность. И как она проявляется — тоже.
Данная информация окажется полезной всем женщинам. Дело все в том, что возраст — не показатель осведомленности относительно методов диагностики беременности. Даже врачи могут ошибиться.
Маточная беременность на малом сроке проявляется точно так же, как и приближающаяся менструация. Правда, в конечном итоге месячные не приходят, начинается токсикоз, а также со временем (примерно со второго триместра) начинает расти живот. Он увеличивается вместе с ростом и развитием плода.
Если у беременной появилось несвойственное недомогание, открылось кровотечение или возникли сильные боли в животе, нужно срочно обращаться к врачу. Это может быть проявлением угрозы выкидыша. Не исключено, что будущей маме помогут сохранить плод, положив ее на сохранение в больницу. Там под наблюдением врачей состояние беременной стабилизируют, а будущему малышу сохранят жизнь.
Важно: если по каким-то причинам девушка не хочет рожать, она может по собственному желанию прервать беременность. В России по закону разрешается сделать добровольный аборт до двенадцати недель развития плода.
Источник: https://FB.ru/article/471919/matochnaya-beremennost-chto-eto-znachit-kak-opredelit
Узи при беременности
Первое ультразвуковое исследование (УЗИ), первое документальное подтверждение беременности, первая фотография Вашего будущего ребенка, пока еще в виде плодного яйца в полости матки — вот с чего на самом деле начинается беременность для будущей мамы.
Однако есть и другие причины, просто обязывающие и врачей, и пациенток к проведению УЗИ при задержке менструации и первых признаках беременности раннего срока (БРС).
Основные из них таковы:
- необходимо исключить внематочную беременность и убедиться, что она — маточная;
- необходимо исключить пузырный занос, по всем клиническим и лабораторным признакам похожий на беременность, однако являющийся опасным заболеванием;
- при наличии маточной беременности необходимо определить качество гестационного процесса, в случае выявления патологии беременности необходимо своевременно выяснить причины патологии и своевременно начать лечение;
- УЗИ с достоверностью определяет срок беременности: эта информация определяет и срок родов;
- в том случае, если задержка менструации происходит, но беременность не выявлена, УЗИ поможет определить гинекологическое заболевание, явившееся причиной задержки месячных.
Таким образом, Узи при беременности на раннем сроке совершенно необходимо, однако до сих пор бытуют представления о вреде УЗИ. Тем не менее, безопасность медицинского ультразвука доказана и отражена в международных документах.
Рекомендации к сокращению продолжительности каждого исследования БРС, носят этический характер, учитывающий опасения будущих мам в отношении УЗИ.
Итак, каковы же возможности ультразвука? При задержке месячных всего на 3-5 дней ультразвуковой сканер с трансвагинальным датчиком может зарегистрировать маточную беременность сроком 2,5-3 недели от момента зачатия.
Узи при беременности на раннем сроке позволяет определить эмбриологический срок беременности, т.е. срок, исчисляемый от момента слияния половых клеток.
Принятый в акушерстве отсчет от первого дня последней менструации может быть неточным, по нему сложно определить предполагаемый момент родов. Чтобы перевести эмбриологический срок беременности в акушерский, необходимо к эмбриологическому сроку прибавить 2-2,5 недели. В сроке 2,5-3 недель завершается процесс имплантации бластоцисты в слизистую оболочку матки.
С этого момента она называется плодным яйцом и становится доступной для исследования. В этом сроке бластоциста или эмбриональная камера выглядит как темное округлое или каплевидное образование, 4-5 мм в диаметре. Эмбриональная камера окружена оболочкой и не отражает ультразвуковых волн, т.
е. она эхонегативна. Эмбрион и внезародышевые органы имеют микроскопическое строение и пристеночную локализацию, поэтому пока не видны при помощи ультразвука: в этом сроке плодное яйцо выглядит как однородная жидкость.
Место имплантации плодного яйца чаще всего находится в области одного из трубных углов, но иногда локализация плодного яйца расположена низко, ближе к перешейку.Такая проксимальная локализация происходит в том случае, если бластоциста перемещается в полости матки в течение нескольких дней после выхода из маточной трубы и лишь потом имплантируется в стенку матки.
Если при задержке менструации в матке с помощью УЗИ не обнаруживается плодное яйцо, необходимо пройти обследование через одну-две недели, чтобы плодное яйцо увеличилось в размерах.
Отсутствие плодного яйца при повторном обследовании должно насторожить врача: в таком случае возможна внематочная беременность.
Однако диагноз внематочной беременности невозможно установить только лишь с помощью УЗИ, необходимо более тщательное обследование.
Роддом «Скандинавия»
БЕЗОПАСНОЕ МЕСТО, ЧТОБЫ СТАТЬ МАМОЙ
В некоторых случаях, когда в полости матки обнаруживается округлое жидкостное образование, но лабораторные и клинические данные не подтверждают наличие беременности, повторное обследование поможет диагностировать наличие железистого полипа, кисты или миоматозного узелка, выдающегося в полость матки. Округлое жидкостное образование может оказаться небольшим. Подобные проблемы необходимо решать только в специализированном учреждении, имеющим лицензию на работу с беременными. Там же необходимо проходить и УЗИ БРС (и любого другого срока беременности).
В женской консультации, родильном доме, перинатальном центре только профессионал – врач-эхоскопист – компетентен в области физиологии и патологии женской половой сферы, акушерства и прикладной эмбриологии.
В настоящее время очень распространены центры, оказывающие услуги по принципу «УЗИ всего на свете» – эти центры не обеспечивают профессиональное обследование на должном уровне и допускают большое количество ошибок при постановке диагноза.
Итак, беременность обнаружена, плодное яйцо имплантировалось в стенку матки и очень быстро увеличивается в размерах. 17-20 мм – такой диаметр плодного яйца в четыре недели беременности. Плодное яйцо становится овальным, размеры матки немного увеличиваются, и появляется асимметрия ее стенок — одна стенка становится толще другой.
Эмбрион станет виден только в 5 недель беременности, а пока хорошо различается желточный мешок, в котором хранится запас питательных веществ для развивающегося эмбриона. Продолговатый 5-недельный эмбрион имеет в длину несколько мм, к внутренней поверхности плодного яйца от эмбриона тянется амниотическая ножка – будущая пуповина.С этого момента эмбрион может свободно передвигаться в жидкости эмбриональной камеры – он покидает свое пристеночное положение.
При 5-недельной беременности уже можно определить, один эмбрион или два поселились в эмбриональной камере.
Количество и строение амниотических оболочек и хориона — будущей плаценты – определяют вид будущей двойни.
Если зародышевый материал в бластоцисте удвоен – развивается однояйцевая (монохориальная) двойня с полностью идентичным набором хромосом. Дети из такой двойни всегда однополые и абсолютно похожи друг на друга.
Но если перед зачатием в разных яичниках овулируют два фолликула, то сливаются две пары половых клеток и образуются две бластоцисты, которые имплантируются и формируется два плодных яйца с двумя эмбрионами. В таком случае образуется разнояйцевая двойня – бихориальная или дихориальная.
Такие дети не являются близнецами в строгом смысле слова, потому что у них разные наборы хромосом, они могут быть разного пола и ничуть не похожими друг на друга. 70% родившихся двоен являются разнояйцевыми. Но, кроме двоен, существуют еще тройни, и вообще многоплодная беременность.
Возможны различные варианты сочетаний амниотических оболочек и хорионов: так, тройня может состоять их двух близнецов и одного разнояйцевого с ними ребенка. УЗИ БРС легко идентифицирует тип двойни или тройни, но на поздних сроках это сделать труднее, т.к. эмбриональные камеры заполнят всю полость матки.
Но кроме двоен и троен такого типа (каждый эмбрион находится в отдельной эмбриональной камере), существует патологический вариант многоплодной беременности (монамниотическая монохориальная беременность), когда эмбрионы не разделены межамниотической перегородкой. В этом случае возможен вариант появления сросшихся (сиамских) близнецов и развития генетически неполноценного плода. Такую беременность необходимо прервать на самом раннем сроке и предотвратить развитие подобной катастрофы. Именно УЗИ БРС позволяет предвидеть и предотвращать трагическое развитие беременности.
Поскольку развитие би-двойни происходит вследствие овуляции двух фолликулов, в яичниках находится два желтых тела (ЖТ).
Что же такое желтое тело?
ЖТ возникает в яичнике на месте овулировавшего фолликула: ЖТ — это временный гормональный орган.
ЖТ отвечает за продукцию прогестерона – основного гормона беременности, при УЗИ ЖТ выглядит как округлое образование из неоднородных мягких тканей.
По изображению, полученному при УЗИ, невозможно определить прогестероновую недостаточность, однако клинические, лабораторные исследования вполне дают возможность диагностировать эту недостаточность.
При развитии беременности в ЖТ иногда могут образовываться кисты. Причина образования кист заключается в том, что желтое тело вырабатывает небольшие количества жидкости.
Часть этой жидкости резорбируется кровеносными сосудами яичника, а часть — остается внутри яичника, образуя пузырьки, которые и формируют кисты (от греческого корня «cyst» — «пузырек»). К 10-15 неделе беременности киста ЖТ полностью рассасывается, поскольку уменьшается и само ЖТ.
Кисты ЖТ не представляют угрозы для беременности, но иногда женщина может ощущать боли внизу живота, принимая их за симптом угрожающего выкидыша.
Может ли УЗИ определить признаки угрожающего выкидыша?
При выкидыше происходит отслоение плодного яйца от внутренней стенки матки и в результате сокращения миометрия изгнание его из полости матки. Этот процесс делится на фазы: угрожающий выкидыш, начавшийся, «в ходу» и свершившийся. Избыточное напряжение (гипертонус) мышц матки определяются УЗИ.
Каковы УЗ-признаки начинающегося выкидыша?
- УЗ-признак, показывающий утолщение одной из стенок матки, может быть обманчив, так как существует физиологическая асимметрия стенок матки, обнаруживаемая еще при УЗИ БРС. Кратковременное сокращение матки может возникнуть из-за давления вагинального датчика на область перешейка матки. Такое кратковременное сокращение может быть принято за признак угрожающего выкидыша. Длительный гипертонус от кратковременного различается с помощью трансабдоминального датчика с пустым мочевым пузырем. Застойный гипертонус, свидетельствующий об угрозе выкидыша, существует долго, а кратковременный скоро исчезает.
- Изменение конфигурации плодного яйца, превращение ее формы в ладьевидную или каплеобразную, изменение наружного контура матки (над ровным контуром матки приподнят бугорок над сократившимся участком миометрия).
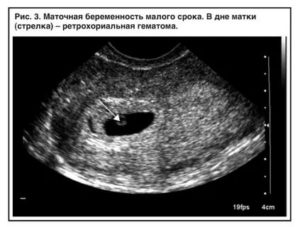
- Самый грозный признак угрожающего и начавшегося выкидыша – кровянистые выделения, образующиеся из-за того, что в полость матки изливается некоторое количество крови рядом с плодным яйцом — субхориальная гематома (гравидарная гематометра). Плодное яйцо при инвазии в стенку матки разрушает мелкие сосуды, при этом увеличивающаяся гематома оказывает давление на плодное яйцо, в результате чего теряется связь меж ним и стенкой матки. УЗИ определяет объем и локализацию гравидарной гематометры, время ее образования и тенденцию к прогрессированию. Таким образом, причина болей и кровянистых выделений при угрожающем выкидыше может быть определена ультразвуком, что поможет спланировать стратегию лечения (при гипертонусе матки с гематомой и без нее она будет разной и даже взаимоисключающей). Но при отсутствии болей внизу живота, кровянистых выделений и других признаков угрожающего выкидыша ультразвуковые данные, свидетельствующие об угрозе, необходимо интерпретировать, как чисто аппаратный феномен. Аналогом выражения «угроза по УЗИ» может быть выражение «головная боль по анализу мочи».
Однако самопроизвольный выкидыш бывает без болей и гипертонуса. Этот случай носит название несостоявшийся выкидыш («анэмбриония», «неразвивающаяся» или «замершая беременность»). При замершей беременности жизнедеятельности эмбриона прекращается, а сократительная деятельность матки, направленная на изгнание нежизнеспособного плодного яйца из ее полости, отсутствует.
Эмбрион и все элементы эмбрионального комплекса при УЗИ на 5 неделе беременности в случае анэмбрионии не визуализируются. Это свидетельствует о том, что развитие зародыша прекратилось до того, как эмбрион достиг размеров в 1-2 мм.
Повторное исследование с интервалом в неделю при подозрении на анэмбрионию позволит уточнить диагноз.
Когда эмбрион отчетливо виден (например, при короткой амниотической ножке и пристеночном расположении эмбриона), возникает возможность исключить анэибрионию, при которой плодное яйцо растет из-за накапливающейся в нем жидкости, но изображения эмбриона получить по-прежнему не удается.
В случае анэмбрионии одного из плодных яиц при двойне, так называемой биамниотической монэмбриональной беременности, один из эмбрионов не развивается (несостоявшаяся двойня).Рядом с нормальной обнаруживается «пустая» амниотическая полость, затем, по мере роста плодного яйца, она серповидно огибает изображение нормальной амниотической полости и затем сливается с ней полностью.
УЗ-феномен, описывающийся как «двойной контур плодного яйца» или «амниотическая нить в полости матки» – это признак несостоявшейся двойни. Этот признак не нарушает течения одноплодной беременности.
Несостоявшийся выкидыш в сроке 5 и более недель носит название замершей беременности. При замершей беременности эмбриональный комплекс виден (в отличие от анэмбрионии).
Однако эмбриональный комплекс состоит из слабодифференцируемых линейных объектов, в котором отсутствуют признаки жизнедеятельности — сердцебиение и двигательная активность, характерные для нормального эмбриона при прогрессирующей беременности.
В норме при 5-недельной беременности эмбрион достигает размеров 7-8 мм, при 6-недельной — 12-13 мм и 18-19 мм — при 7 недельной беременности. «Рост» эмбриона называется копчико-теменным размером (КТР). Увеличивается и «окружность талии» эмбриона — от 2-3 мм до 6-8 за две недели.
«Пульсация эмбриона» — сердечные сокращения определяются, начиная от 5 недели, но сердце на экране пока различить невозможно. На 5-6 неделе беременности частота сокращений — 120-130 уд/мин, к 7-8 неделе она достигает до 200 уд/мин.
В этом сроке при УЗИ уже видны разгибательные движения эмбриона.
Головной конец от тазового можно отличить уже к 5 неделе от зачатия, а к 6 неделе на месте будущих конечностей появляются бугорки. После 8 недели беременности видны внутренние органы плод, позвоночник и кости черепа видны к концу 7 недели.
Живой, здоровый и подвижный эмбрион встретится с будущей мамой и врачом в кабинете УЗ-диагностики в сроке 10-14 акушерских недель (то есть 8-12 неделе от зачатия). Рассказ об этой встрече еще впереди.В течение беременности эмбриона ждет много событий и опасностей, которых он успешно избежит с помощью помощи мамы, врача и, конечно, медицинского ультразвука. Вскоре он станет не эмбрионом, а плодом, а несколько позже — и новорожденным!
Отделение «Северное»
Санкт-Петербург, 197372, ул. Ильюшина, 4/1
Комендантский проспект
Отделение «Парадный квартал»
Санкт-Петербург, 191015, ул. Парадная, 7
Чернышевская
Отделение «Центральное»
Санкт-Петербург, 191014, Литейный пр., 55А
Гостиный двор
Маяковская
Отделение «Московское»
Санкт-Петербург, 196066, Московский пр., 193/2
Московская
Источник: https://www.avaclinic.ru/blog/uzi-pri-beremennosti/
Узи признаки маточной беременности малого срока
После того, как в фаллопиевой трубе произойдет оплодотворение яйцеклетки, она движется дальше к матке, при этом происходит активное деление и рост клеток. Таким образом, маточная беременность – это нормальное зачатие с успешным креплением яйцеклетки к стенке матки и последующим развитием внутри утробы на протяжении 9-ти месяцев.
Имплантационный период длится около 14 дней. В это время слизистая матки под влиянием гормонов становится более рыхлой, что создает благоприятные условия для внедрения плодного яйца.
По мере крепления к яйцеклетке прорастают кровеносные сосуды, чтобы обеспечить плод питанием и кислородом. Затем начинается деление клеток, образуется хорион, будущая плацента и зародыш с оболочкой, заполненной жидкостью.
Примерно через 2 недели после зачатия начинается гормональная перестройка всего женского организма с целью успешного вынашивания внутриутробного развития.
Диагностика маточного оплодотворения
Очень важным показателем зачатия малого срока является диагностика места крепления плодного яйца, чтобы исключить эктопическое оплодотворение.
Прежде всего, уже на 5-6 неделе, при пальпации определяется увеличение маточной полости в переднезаднем направлении в случае нормального формирования эмбриона.
Также к 10-ти неделям врач замечает некоторое выпячивание характерное для нормальной имплантации.
Часто в заключении УЗИ можно увидеть диагноз прогрессирующая маточная беременность – это значит, что эмбрион прикрепился в соответствии с нормальными параметрами в матке и продолжает свое развитие. Дополнительно для подтверждения диагноза выслушивается сердечный ритм плода, оцениваются размеры плодного яйца в соответствии со сроком.
На ранних этапах с целью исключения внематочной патологии и для подтверждения нормального зачатия, используют вагинальный метод ультразвукового исследования, с введением датчика во влагалище. При этом плановое первое УЗИ применяется только на 11-13 неделе гестации.
Симптомы маточной беременности
Не смотря на наличие яркой симптоматики, врач должен убедиться в том, что яйцеклетка имплантировалась именно в матку. Потому что формирование и развитие внематочной беременности может привести к разрыву внутреннего органа в котором произошло внедрение зиготы, в дальнейшем ситуация приводит к сепсису и в случае отсутствия экстренной медицинской помощи диагностируется летальный исход.
Отличительные черты нормальной беременности от внематочной
В репродуктивной системе женщины единственным местом для нормального развития и вынашивания плода является маточная полость, другие органы не приспособлены для этой цели. В случае, если произошла аномальная имплантация плодного яйца, то диагностируют внематочное формирование, которое может быть локализовано:
- в фаллопиевой трубе диагностируется трубное эктопическое зачатие, когда оплодотворенная яйцеклетка в силу патологических причин не способна опуститься в матку.
- в яичнике имплантация происходит из-за того, что яйцеклетка не освобождается от фолликула. Такая патология встречается достаточно редко в медицинской практике.
- в брюшной стенке крепление наблюдается, как первичное, так и вторичное, после трубного оплодотворения.
- в шейке матки эктопическое зачатие наблюдается в связи с нарушением функциональности эндометрия матки.
В начале формирования аномального оплодотворения симптоматика идентична с обычным гестационным периодом, при этом уровень ХГЧ может быть значительно ниже, что вызывает подозрение у врачей и становится причиной дальнейшего диагностирования.
Любой вид локализации патологического зачатия характеризуется практически одинаковыми симптомами. По мере роста плода и растяжения внутренних органов начинается кровотечение, болевой синдром и последующий разрыв. Поэтому важным диагностическим аспектом является определение места оплодотворения.
Нарушенная маточная беременность
Нарушенная маточная гестация согласно мкб-10 фиксируется, если течение вынашивания закончилось выкидышем или плод перестал развиваться, в связи с чем, назначается медицинское выскабливание.
Для выяснения причины замирания плода назначается гистология – информативный способ исследования тканей с целью определения патологии, которая вызвала нарушенное зачатие. При этом гистологическое обследование не дает точное определение факторов замершей беременности.
Гистологи на основе присланного материала (патологических тканей после выскабливания) делают, прежде всего, микроописание того, что присутствовало в тканях и делают заключение. В итогах может быть указана нарушенная маточная беременность с обнаружением ворсин хориона, с наличием крови, слизи или остатков плодного яйца.
В дальнейшем на основе гистологического исследования врач назначает дополнительные анализы, которые уже более точно определят причину замирания эмбриона или выкидыша. В основном причиной невынашивания становятся инфекционные заболевания с половым путем передачи, торч-инфеции, гормональная недостаточность или другие хронические заболевания, присутствующие у женщины.
Запись опубликована ♡ Toprarog ♡ · 14 мая 2014
1 537 просмотров
Ультразвуковая диагностика беременности малого срока
Начальным признаком беременности является утолщение эндометрия, но УЗИ не позволяет сказать, чем конкретно вызвано это утолщение.
При использовании трансвагинального датчика высокого разрешения плодное яйцо диаметром 1 мм визуализируется в полости матки через 4 недели и 2 дня после последней менструации при регулярном менструальном цикле.
Источник: https://ginekologiya-urologiya.ru/diagnostika/uzi-priznaki-matochnoj-beremennosti-malogo-sroka
